На долю рака желчного пузыря приходится около восьми процентов (а среди онкологических патологий органов ЖКТ она составляет не более 0,5%), именно поэтому многим врачам общей практики неизвестна специфика его выявления и тактика лечения.
Чаще всего злокачественное новообразование развивается из клеток слизистых оболочек дна желчного пузыря или его шейки.
Определение и статистика онкологического заболевания
Рак желчного пузыря относится к категории довольно редких злокачественных опухолей, поражающих ткани этого органа, имеющего бобовидную форму, располагающегося у нижней части печени и предназначенного для хранения и накопления особой жидкости – желчи.
Вырабатываемая клетками печени, желчь является незаменимой участницей пищеварительного процесса.
Среди опухолей желчного пузыря рак стоит на первом месте, причем в 74% случаев он выявляется у пациентов, имеющих также желчнокаменную болезнь или холецистит. Таким образом, спровоцировать развитие рака желчного пузыря способен любой фактор, приводящий к появлению желчных камней, поскольку недугу свойственно развиваться в обызвествленном желчном пузыре.
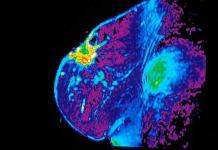
На фото УЗИ диагностика, которая показывает рак желчного пузыря
Женщины подвергаются ему в четыре раза чаще, нежели мужчины. Как правило, этому заболеванию подвержены пациенты, относящиеся к возрастной категории старше пятидесяти лет.
Причины и факторы риска
Специфические причины, являющиеся виновницами развития рака желчного пузыря, доподлинно неизвестны, поэтому считается, что чаще всего активизации онкогена способствуют следующие факторы риска:
Предрасполагать к развитию рака желчного пузыря может также наличие:
- длительно существующей желчнокаменной болезни (предполагается, что толчком к дисплазии эпителиальных тканей является их хроническое воспаление и постоянная травматизация);
- склерозирующего холангита (воспаления печени);
- аденоматозных полипов желчного пузыря, диаметр которых превышает один сантиметр;
- хронического холецистита;
- и поликистоза печени.
Типы
Разное гистологическое строение злокачественных новообразований желчного пузыря является основанием для разделения его на разные типы, представленные:
- скирром;
- низкодифференцированным раком;
- слизистым раком;
- солидным раком;
Для всех типов характерна высокая степень злокачественности и тенденция к раннему метастазированию (чаще всего с использованием лимфатических путей).
Первые симптомы рака желчного пузыря
На ранних стадиях заболевания специфические признаки практически отсутствуют. Как правило, на этом этапе развития рак желчного пузыря обнаруживают совершенно случайно во время гистологического исследования тканей, изъятых в ходе операции холецистэктомии при калькулезном холецистите.
У десятой части пациентов отмечается наличие мигрирующего тромбофлебита (так называемого синдрома Труссо). При этом синдроме в разных частях тела образуются флеботромбозы, практически не поддающиеся лечению.
Ранний период рака желчного пузыря, характеризующийся наличием неспецифических проявлений, часто называют дожелтушным. На этом этапе у больных появляется ощущение вздутия в подложечной области, тяжесть в правом подреберье, различные нарушения стула, частая тошнота, сильная слабость, состояние постоянного недомогания, резкая потеря веса.
Длительность дожелтушного периода обусловлена локализацией опухолевого очага и его близостью к желчевыводящим путям. При локализации опухолевого процесса в хвосте и теле поджелудочной железы дожелтушный период длится гораздо дольше, нежели при поражении ее головки или внепеченочных протоков.
Общая симптоматика проявлений
 При дальнейшем развитии злокачественного новообразования развивается интенсивная механическая желтуха, сопровождающаяся целым комплексом симптомов.
При дальнейшем развитии злокачественного новообразования развивается интенсивная механическая желтуха, сопровождающаяся целым комплексом симптомов.
В ряде случаев именно они первыми указывают на наличие далеко зашедшего процесса.
Желтуха обусловлена прорастанием опухоли или механическим сдавливанием желчного протока, препятствующим свободному оттоку желчи в полость двенадцатиперстной кишки.
Для желтушного периода помимо стойкой желтухи характерно значительное увеличение печени, наличие тошноты, рвоты, постоянного кожного зуда, изменение окраски мочи (она темнеет) и кала (он становится более светлым).
Закупорка желчных протоков тканями злокачественного новообразования приводит к эмпиеме или водянке желчного пузыря, воспалению желчных протоков (холангиту) и вторичному билиарному циррозу печени.
Поражение печени раковыми клетками приводит к появлению симптоматики печеночной недостаточности, выражающейся вялостью, замедлением психических реакций, резкой мышечной слабостью (адинамией).
Рак желчного пузыря, достигший поздних стадий, приводит к канцероматозу брюшины, брюшной водянке (асциту) и крайнему истощению организма (кахексии).
Стадии болезни
- При нулевой стадии мутировавшие клетки, сосредоточенные на внутренней стенке желчного пузыря, начинают активно поражать его здоровые ткани.
- Для заболевания 1 стадии характерно наличие небольшого удлиненного или овального новообразования, локализующегося на стенке желчного пузыря и слегка вдающегося в его полость. Внешне похожее на полип, оно отличается стремительностью своего роста. Опухоль первой стадии в своем развитии проходит два этапа. Во время первого происходит поражение стенок желчного пузыря: его внутреннего и соединительнотканного слоев. Во время второго этапа опухоль захватывает клетки мышечной ткани и еще одного соединительного слоя.
- Для развития опухоли 2 стадии также характерно два этапа. На первом происходит поражение висцеральной брюшины. Затем опухолевый процесс распространяется на ткани поджелудочной железы, печени, толстого и тонкого кишечника и ближайших лимфатических сосудов.
- На 3 стадии злокачественное новообразование поражает кровеносные сосуды печени, получая возможность распространения по всему организму.
- 4 стадия характеризуется отдаленным метастазированием и поражением дальних органов и лимфатических сосудов.
Пути метастазирования
Рак желчного пузыря может метастазировать тремя путями:
- Путем прорастания в прилежащие ткани ( , поджелудочную железу, толстый и тонкий кишечник, ).
- Лимфогенным путем (через лимфатические сосуды).
- Гематогенным путем (по кровеносным сосудам вместе с кровотоком).
Диагностика
 Продолжительная бессимптомность протекания, а также низкая специфичность его проявлений являются виновницами того, что в большинстве (в 70%) случаев рак желчного пузыря диагностируется уже на стадии неоперабельной опухоли.
Продолжительная бессимптомность протекания, а также низкая специфичность его проявлений являются виновницами того, что в большинстве (в 70%) случаев рак желчного пузыря диагностируется уже на стадии неоперабельной опухоли.
- При физикальном осмотре больного выявляет увеличение желчного пузыря, селезенки и печени, а также наличие инфильтрата в брюшной полости.
- Для определения операбельности опухоли и наличия метастазов проводят диагностическую лапароскопию.
- и и позволяет не только выявить ряд патологических изменений, произошедших в них в результате опухолевого процесса, но и помочь при заборе биоматериалов в ходе выполнения пункции.
- При сомнениях в диагнозе выполняют или чрескожную биопсию желчного пузыря.
- В крови больного измеряют концентрацию раково-эмбрионального антигена и выполняют ее .
- Уточняющая диагностика выполняется методами , чрескожной чреспеченочной холангиографии, ретроградной и холесцинтиграфии.
- Лечение рака желчного пузыря должно быть радикальным. При диагностировании его на ранних (0, I и II) стадиях проводят операцию простой или расширенной холецистэктомии (удаления желчного пузыря).
- При раке III стадии проводят более объемную операцию, помимо холецистэктомии включающую еще и иссечение пораженных тканей правой доли печени. При наличии показаний выполняют удаление поджелудочной железы и двенадцатиперстной кишки (панкреатодуоденэктомию).
- При неоперабельной опухоли выполняют целый комплекс паллиативных мер, призванных уменьшить желтуху путем реканализации (восстановления просвета) желчных протоков или создания нового пути для оттока желчи методом наложения поверхностного желчного свища.
Рак желчного пузыря бывает редко, в 0,5% случаев всех онкопатологий органов ЖКТ. Чаще болеют женщины старше 60 лет. Недуг имеет быстрое развитие, поэтому часто диагностируется на последней стадии. Причина болезни может быть разная, чаще зависит от образа жизни пациента. Недугу характерна молекулярная мутация клеток.
Основным лечением является удаление органа с последующим облучением и химиотерапией. Очень популярен прием радиосенсибилизаторов и таргетная терапия.
Чтобы не допустить появление болезни, необходимо следить за питанием, заниматься спортом, вести активный образ жизни, своевременно лечить патологии ЖКТ, предотвращать застой желчи и появление камней.
Общие сведения
Рак желчного пузыря диагностируют редко. Из общего числа случаев первичный диагностируют в 82% . Причем онкология может проявиться аденокарциномой, состоящей из железистых тканей, реже – карциномой, а из эпителиальных клеток и слизистых, – плоскоклеточным раком.
Болезнь часто протекает вместе с карциномой внепеченочных и желчевыводящих желчных ходов.
Патология в 60% случаев выявляется на фоне холецистита хронического течения и в 40% диагностируется при желчекаменной болезни. У 70% пациентов, страдающих раком желчного, определяется онкомаркер СА 19-9. Он также активизируется при опухолях в кишке, желудке, пищеводе, печени.
По месту расположения опухоль бывает:
- Локализованной. В этом случае опухоль затрагивает лишь незначительный объем тканей – поражает желчный пузырь и незначительно печень. Такое течение отмечается вначале болезни.
- Неоперабельной. Когда поражаются соседние органы, лимфатические узлы. Эта форма характерна для позднего диагностирования. Прогноз в этом случае осторожный.
Причины
Чаще факторы риска появления недуга формируются при некорректном образе жизни, из них выделяют:
- ожирение;
- курение;
- прием алкоголя;
- вредные условия на производстве;
- понижение иммунитета;
- контакт с канцерогенами;
- неправильное питание, с преимуществом жирной, жареной, копченой пищи, консервантов, фаст-фудов, при преобладании жиров и углеводов.
Также болезнь могут вызвать некоторые патологии человеческого организма:
- Заражение хеликобактерной инфекцией, описторхоз.
- Холецистит.
- Желчекаменная болезнь.
- Патологии ЖКТ, в частности болезнь Крона, неспецифический язвенный колит.
- Полипы пузыря больше 1 см в диаметре.
- Кальцификация. Когда на стенках пузыря скапливаются соли кальция.
- Кисты протоков, пороки, вызывающие застой желчного отделяемого.
Помимо этого, болезнь чаще обнаруживают у женщин и пациентов старше 65 лет. Но отличий в симптоматике относительно пола не существует. Тем, кто имеет генетическую предрасположенность, следует щепетильнее относиться к своему здоровью.
Интересно, что болезнь имеет расовую принадлежность. Известно, что азиаты и европейцы страдают от рака реже, нежели американцы.
Симптомы
Вначале рак практически не имеет проявления. Его диагностика на 0,1,2 стадии происходит случайно.
Далее постепенно начинают возникать первые симптомы болезни:
- тяжесть и распирание под ребром справа;
- дискомфорт тупого характера в месте локализации опухоли;
- нарушение стула: понос, запор;
- повышенная утомляемость;
- тошнота;
- стремительное похудение;
- повышение температуры.
По мере прорастания опухоли признаки приобретают яркую картину, пациента беспокоит:

- постоянные повышенные значения термометра до 38С;
- изменение оттенка мочи, обесцвечивание кала;
- горький привкус во рту;
- частые сильные боли;
- потеря аппетита и анорексия;
- апатия;
- рвота;
- зуд кожных покровов;
- желтизна кожи, склер.
Может возникнуть асцит, эмпиема, истощение, карциноматоз брюшины, сепсис.
Какие стадии бывают
Опираясь на классификацию TNM определяют 5 стадий болезни:
- Tis – нулевая. Предраковая форма характеризуется локализацией мутирующих клеток в слое слизистых покровов.
- Т1 – 1 стадия. Разрушения затрагивают слизистый слой и мышцы пузыря. Новообразование овальное и находится на стенках желчного органа.
- Т2 – 2 степень. Поражаются ткани до серозного слоя, опухоль преодолевает пределы мышц, достигая лимфатических узлов.
- Т3 – 3 степень. Рак просачивается через серозный слой, метастазы охватывают печень, кровеносные сосуды, лимфатические узлы.
- Т4 – 4 стадия. Последний этап. Все близлежащие органы пронизаны метастазами.
Отличия опухолей злокачественного и доброкачественного характера
Доброкачественные опухоли органа диагностируют не чаще, чем в 1-1,5% случаев. Обычно это папилломы, аденомы, иногда липомы, фибромы, лейомиомы, миксомы. В протоках чаще бывают фибромы, аденомы, на дне пузыря – множественные папилломы, в шейке органа – аденомы.
Доброкачественные опухоли практически не имеют симптомов, иногда наблюдаются незначительные боли в месте локализации, расстройство пищеварения. Образования не поражают соседние органы, но при увеличении могут препятствовать правильному оттоку желчи . Если болезнь не лечить, то иногда со временем происходит перерождение в злокачественный тип.
Злокачественная опухоль обычно локализуется на дне пузыря, реже в зоне пересечения печеночных протоков и пузыря. Она обладает способностью стремительно перерождать эпителиальные покровы. Саркомы, состоящие из соединительной ткани, встречаются редко.

Злокачественные образования почти всегда остаются незамеченными до последних стадий в силу отсутствия яркой картины болезни. Исключением является случайное определение патологии при плановом обследовании.
Рак быстро переходит из одной стадии в другую, поражая метастазами системы и органы, которые рядом.
Места метастазирования
Если клетки рака запускают свое движение по организму, поражая иные ткани и провоцируя воспалительный процесс внутри органов, недуг уже имеет тяжелое течение.
При раке с метастазами выделяют три способа передвижения клеток:
- поражение органов вблизи, прорастая через ткани печени, кишечника, поджелудочной железы;
- сквозь лимфатические узлы;
- с помощью кровотока.
Диагностические меры
Обычно из-за скудной симптоматики про недуг узнают на поздних стадиях. Сначала врач проводит опрос и осмотр пациента. При пальпации брюшины можно определить изменение размеров желчного пузыря, печени, иногда встречаются инфильтраты. При злокачественном течении селезенка тоже не соответствует своим размерам.
Для точной постановки диагноза назначают:
- Печеночные пробы. Показывают уровень билирубина, фракций, альбумина, фосфатазы, величину протромбинового времени.
- Определение наличия маркера СА 19-9. Если показатель увеличен, то это указывает на онкологию.
- Холецистографию. На рентгене благодаря контрасту видно состояние стенок органа, присутствие разрушительных процессов.
- Чрескожную чреспеченочную холангиографию. Способствует изучению протоков при помощи рентгена и контраста.
- Лапароскопию. Используют для получения информации об операбельности и оценки прогноза.
- Ультразвуковое обследование пузыря, печени.
Проявление опухоли на УЗИ
При диагностике чаще всего ориентируются на результаты УЗИ брюшины. Особенно тщательно оценивается состояние печени, пузыря. Если есть патология, на УЗИ органы сильно увеличены.

Стенки пузыря неоднородной структуры, уплотненные. В печенке могут встречаться метастазирующие элементы. При наличии подозрений необходима последующая сонография брюшины.
Лечебные мероприятия
Подбирая лечение, врач ориентируется на стадию патологии, объем пораженных метастазами тканей, возраст пациента.
Если опухоль значительно повредила соседние органы, то операция мало результативна. При стадии Т1-Т2 показана холецистэктомия. Если обнаружена стадия Т3, где незначительно затронута печень, то кроме вырезания пузыря, отсекают пораженные части печени. При распространении на иные органы производится их резекция или устанавливается не операбельность больного.
Как вспомогательные меры используют:
- химиотерапию;
- облучение;
- лечение радиосенсибилизаторами.
Химиотерапия
Опухоль обладает низкой восприимчивостью к лекарствам при химиотерапии, поэтому данный метод лечения не способен полностью избавить пациента от недуга.
 Химию используют как вспомогательное средство в комплексной терапии
. Она заключается во внутривенных инъекциях цитостатика или местных уколов в участок опухоли.
Химию используют как вспомогательное средство в комплексной терапии
. Она заключается во внутривенных инъекциях цитостатика или местных уколов в участок опухоли.
После операции могут назначать цисплатин и фторурацил, как профилактическое лечение во избежание рецидива и для устранения единичных клеток, которые не удалось убрать во время операции.
Паллиативное предназначение химиотерапия имеет при неоперабельности пациента для сглаживания болевого синдрома и сокращения значительного объема раковых образований.
Лучевая терапия и радиосенсибилизаторы
Как отдельное лечение облучение мало эффективно. Поэтому его применение показано в послеоперационный период и как паллиативная помощь. Терапия бывает внешняя и внутренняя. Второй способ осуществляется с помощью трубок, катетера, иголок с введением радиофармпрепаратов.
Радиосенсибилизаторы значительно повышают восприимчивость патогенных клеток к облучению, поэтому совмещение этих методов позволяет добиться лучшего эффекта.
При диагностике опухоли оперативное вмешательство проводится очень часто. Пациенту в обязательном порядке делают простую или расширенную холецистэктомию.
Кроме операции по удалению органа, может выполняться резекция части печени, протоков, лимфоузлов, поджелудочной, двенадцатиперстной кишки. По окончании операции на протоки необходимо наложить гепатикоеюноанастомоз.

На ранних стадиях процедура может проводиться лапароскопическим путем.
Можно ли обойтись без хирургического вмешательства
В основном определить рак удается поздно, и операция выступает единственным спасением пациента.
Если имеются противопоказания или пациент уже не операбелен, то все манипуляции направлены на устранения симптоматики и боли. Для этого производят манипуляции по организации оттока желчи путем установления пластиковых трубочек в протоки, выведения наружу свища. После этого уменьшается желтуха и понижается давление в русле.
Правильное питание
Диета при данном недуге нужна, чтобы уменьшить нагрузку на орган.
Следует уменьшить объем соли и исключить:
- алкоголь;
- кофе;
- шоколадную продукцию;
- сдобу;
- выпечку;
- жирные сорта мяса и рыбы и полученный из них бульон;
- грибы;
- щавель, зеленый лук, хрен;
- редис, редьку, перец;
- консервы;
- копченые и жареные блюда;
- икру;
- бобы;
- яйца;
- сало;
- кислые фрукты, ягоды.
Питание должно быть частым и дробным.
Прогноз на лечение и продолжительность жизни
При обнаружении новообразования прогнозы для жизни осторожные. Это объясняется поздним диагностированием недуга. Продолжительность жизни после постановки диагноза самая разная. Все зависит от степени запущенности проблемы.
Если рак выявлен в операбельной форме, то шансы на полное выздоровление значительно увеличиваются.
Профилактики рака желчного пузыря не существует. Советы врачей ограничиваются необходимостью следить за своим здоровьем, правильно питаться, контролировать вес, вести активный образ жизни. При наличии дискинезии, холецистита, камней следует своевременно проводить соответствующую терапию.
Исходя из статистических данных, рак желчного пузыря встречается всего в двух случаях на сто тысяч человек, при этом заболевание располагается на шестой позиции в списке новообразований пищеварительной системы. В связи с тем, что злокачественное новообразование развивается на ранних стадиях бессимптомно, заболевание диагностируют поздно, что становится причиной трудностей во время лечения. Наиболее часто патологиям желчного пузыря подвергаются люди в пожилом возрасте старше семидесятилетнего возраста, при этом у женщин недуг наблюдается чаще, чем у мужчин.
В списке всех возможных образований желчного пузыря, раковые опухоли занимают девяносто процентов из всех случаев. Поэтому в случае если возникают подозрения на риск рака, следует обязательно пройти медицинское обследование, чтобы выявить рак еще на ранних этапах прогрессирования.
Причины
Обычно рак желчного пузыря возникает вследствие внешних факторов, обусловленных образом жизни человека, а также наличия каких-либо других патологий организма. К общим факторам, провоцирующим раковую опухоль желчного пузыря, относят:
- возраст старше семидесяти лет;
- ожирение;
- пристрастие к табачным изделиям;
- профессиональная деятельность предполагающая контакты с химическими или радиоактивными веществами;
- наличие камней или воспалительных процессов в желчном пузыре;
- отложение солей кальция в стенках органа;
- образование кист желчных протоков;
- полипы желчного пузыря склонные к малигнизации;
- инфекционные поражения желудка и двенадцатиперстной кишки.
Конечно, наличие каких-либо факторов из выше перечисленного списка не может точно стать причиной онкологии, но исследования в этой области выявляли такие нарушения у большинства из всех пациентов с раковыми поражениями желчного пузыря.
Классификация рака
Причины и симптомы РЖП во многом зависят от типа новообразования. Исходя из гистологического строения новообразования, выделяют следующие опухоли желчного пузыря:
- аденокарцинома;
- скиррома;
- низкодифференцированный рак;
- слизистый рак;
- плоскоклеточный рак;
- солидная опухоль.
Все формы заболевания склонны к высокому уровню злокачественности и быстрому метастазированию, чаще в лимфатическую систему.
После проведения микроскопических исследований, наиболее часто рак желчного пузыря оказывается аденокарциномой, степень дифференцировки которой определяет прогноз излечения для пациента. Чем больше развитость дифференцировки раковых клеток, тем дольше развивается новообразование и благоприятнее прогноз для пациента. Поздняя диагностика наличия рака нередко является следствием схожести клинической симптоматики с другими болезнями билиарной системы: цирроз, холецистит.
Стадии
Рак желчного пузыря имеет такие стадии развития:
- Нулевая стадия - злокачественные клетки располагаются на внутренней стенке ЖП, поражая его здоровые ткани;
- Первая стадия - на стенке ЖП возникает образование удлиненной или овальной формы, которое немного выдвигается в его полость. Опухоль способна стремительно развиваться в два этапа. Первый этап обусловлен поражением стенок органа, а во время второго этапа клетки опухоли распространяются на мышечные ткани и слой соединительных тканей.
- Вторая стадия - как и при первой стадии, развитие происходит в два этапа. Только в этом случае первый этап характеризуется поражением висцеральной брюшины, а второй распространением опухоли на ближайшие лимфатические узлы и органы (печень, кишечник, поджелудочная железа);
- Третья стадия - онкология разрастается с метастазами в печень, вследствие чего возникает дальнейшее распространение клеток по всем областям организма;
- Четвертая (заключительная) стадия - на последнем этапе прогрессирования рака ЖП наблюдается отдаленное метастазирование с поражением жизненно важных органов и лимфатической системы.
Выделяют следующие пути метастазирования:
- Через ткани расположенных рядом органов (печени, поджелудочной железы, кишечника и системы лимфоузлов);
- Лимфогенный путь - через систему лимфатических сосудов;
- Гематогенный путь - посредством кровеносных сосудов, клетки транспортируются при помощи крови пациента.
Ранняя диагностика онкологических процессов в желчном пузыре значительно увеличивает шансы пациента на успешное излечение. Но в случае выявления болезни на стадии распространения метастазов, прогноз для больных неутешительный.
Симптомы
При возникновении рака желчного пузыря, симптомы и проявления способны продолжительный период времени маскироваться под такие заболевания как холецистит или желчнокаменная болезнь. В связи с этим пациенты могут не придавать должного значения развитию симптомов и долго не обращаться за медицинской помощью.
Первые симптомы онкологического процесса начинают проявляться, когда опухоль прорастает в стенки ЖП и соседние органы. Тогда симптомы рака желчного пузыря вызывают хронический тупой болевой синдром в верхних областях живота и правом подреберье. Также возможно появление лихорадки без видимых на то причин. Общие признаки рака ЖП могут быть следующие:
- болевой синдром вверху живота и правом подреберье;
- образование желтухи и холецистита;
- повышение общей температуры тела;
- прощупывание образование в области расположения печени;
- тошнота с порывами рвоты;
- вздутие живота;
- наличие диареи.
На ранней стадии у женщин и мужчин болезнь может вызывать проявления, которые присущи и воспалительным процессам в органе, поэтому очень важно сразу пройти квалифицированное медицинское обследование. Врачи клиники смогут точно выявить наличие опухоли и дифференцировать ее от других патологических процессов.

Больше чем у половины всех пациентов с раковым поражением желчного пузыря диагностируется желтуха. Фактор, приводящий к ее возникновению, это нарушенная работа желчевыводящих путей, в связи с чем, составляющие желчи поступают в общий кровоток и распространяются по слизистым оболочкам, и кожному покрову, придавая ему желтый окрас.
Во время метастазирования в печень у больных наблюдается стремительное прогрессирование почечной недостаточности. Болевой синдром усиливается, размеры органа становятся больше, образуется брюшная водянка (асцит). В некоторых случаях метастазы удается выявить при помощи пальпации, но точное подтверждение их распространения получают при помощи ультразвукового исследования (УЗИ).
Диагностика
При наличии характерной симптоматики доктор может только заподозрить возникновение ракового новообразования в желчном пузыре, но для постановки точного диагноза необходимо провести ряд определенных исследований. Применяются такие методы диагностики:
- биохимический анализ крови с исследованием ферментов;
- ультразвуковое исследование (УЗИ);
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- лапароскопиия.

При помощи биохимического исследования крови можно выявить расстройства функционирования печени, а также лейкоцитоз и ускорение СОЭ. Если наблюдается повышение концентрации раково-эмбриональных антигенов, это указывает на злокачественность новообразования желчного пузыря. Также важно проведение дифференцировки новообразования от возможного другого заболевания желчного пузыря со схожими признаками.
Для точного определение размеров опухоли, наличия опухолевых изменений и распространения метастазов больного могут направить на УЗИ. Дальнейшее лечение рака желчного пузыря определяется в зависимости от локализации, размеров и степени развитости опухоли, а также вовлеченности соседних органов и тканей.
Лечение
После установления точного диагноза рак желчного пузыря, наиболее результативным лечением является только операционное вмешательство. Иногда проведение операции может быть противопоказано по каким-либо причинам, например, в случае разрастания опухоли за пределы ЖП, когда хирургические вмешательства могут привести к повреждениям соседних органов (печени, кишечника, поджелудочной железы). Тогда пациентам назначают паллиативные операции и препараты, предусматривающие облегчение состояния пациента посредством снижения выраженности клинической симптоматики.

Если опухолевые клетки локализованы только в пределах пораженного ЖП, возможно проведение холецистэктомии (полного удаления пузыря). Во время такой операции хирургическое вмешательство проводится посредством лапароскопии (небольших надрезов). Во время проведения такого лечения врачи могут выполнять резекцию печени и некоторых участков желчных протоков для иссечения здоровых тканей окружающих опухоль. Это необходимо чтобы исключить возможность диссеминации злокачественных клеток во время оперативных манипуляций.
Прогноз и профилактика
Благоприятный прогноз при раке желчного пузыря возможен, только если болезнь была выявлена на ранних стадиях прогрессирования. В этом случае удаление пораженного органа увеличивает шансы на излечение. Пятилетняя выживаемость прооперированных пациентов наблюдается не более чем в тринадцати процентах всех случаев рака ЖП. В преобладающем количестве случаев, диагностируется неоперабельная 4 стадия рака. Сколько живут пациенты с этим диагнозом зависит от локализации и степени распространения метастазов. Протянуть больше чем один год удается не более чем пятнадцати пациентам из ста.
Иногда люди, которые пытаются бороться с заболеванием, используют народные методы лечения, но все возможные народные методики способны лишь немного снизить симптоматические проявления заболевания, временно облегчая состояние пациента.
Определенных профилактических мер этого заболевания пока не существует, но снизить риск появления онкологических заболеваний можно, если стараться вести здоровый образ жизни, следить за своим питанием и регулярно проводить медицинское обследование.
Не все возникающие в желчном пузыре новообразования проявляют себя сразу. Все зависит от локализации, гистологической структуры и злокачественности опухоли.
Строение и функциональные особенности желчного пузыря
Желчный пузырь - полый орган грушевидной формы, призванный накапливать и хранить в себе желчь, вырабатываемую клетками печени. Анатомически он состоит из дна, тела и шейки. Вывод желчи осуществляется через пузырный проток, который является продолжением шейки пузыря, затем - в общий желчный проток.
Топография органа
Желчный пузырь расположен непосредственно под печенью, точнее под правой долей. Ложе желчного пузыря составляют связки, которые прикрепляют его к нижнему краю печени и удерживают в фиксированном положении.
Относительно костных структур желчный пузырь находится в правом подреберье, на 2 см правее от среднеключичной линии.
Функции желчного пузыря и желчи:
- резервуар и «хранилище» - желчь скапливается для очередной порции еды;
- участие в переработке пищевых веществ, в частности, эмульгировании жиров;
- активация ферментов поджелудочной железы для ускорения расщепления углеводов, белков и липидов в ЖКТ;
- синхронизация работы поджелудочной железы - вместе с желчью в просвет двенадцатиперстной кишки выделяются панкреатические ферменты. Это способствует своевременному и полноценному пищеварению;
- регуляция моторики тонкой кишки. Химические рецепторы клеток кишечника реагируют на желчь - начинается продвижение пищи и всасывание питательных веществ.
Немного о статистике заболеваемости
Новообразования органов пищеварения в списке онкологических заболеваний занимают примерно 6–7 место. Но конкретно опухоли желчного пузыря, желчных протоков и печени встречаются нечасто, это не более 1–1,5% от всех онкопатологий.
Прирост заболеваемости за последние 5 лет составляет не более 0,4%. Возрастной ценз патологий: люди старше 60-ти лет. Хотя опухоли печени за прошедшее десятилетие «помолодели», это связано с повышением заболеваемости и переходом его в гепатоцеллюлярную карциному.
Современная медицина в своем арсенале имеет точные диагностические аппараты, высокотехнологичные методы хирургии желчных путей, таргетную (прицельную) терапию. Часто симптомы опухолей печени и желчного пузыря маскируются под другие, более распространенные заболевания: гепатит, билиарный цирроз.
Поэтому рак желчевыводящей системы зачастую диагностируется на поздних стадиях, когда возможность вылечить болезнь очень мала. В этом случае приходится делать паллиативные (временно облегчающие состояние пациента) операции.
Классификация опухолей гепатобилиарной системы
Опухоли делятся на несколько групп, в зависимости от признака классификации.
I. Гистологическая классификация:
Доброкачественные опухоли и/или предраковые заболевания:
- Гемангиомы и аденомы печени, истинные кисты печени.
- Фиброма, аденома, миксома, лейомиома, фиброксантогранулема желчного пузыря, папилломы.
Злокачественные опухоли:
- , происходящий из эпителия: аденокарцинома (встречается чаще всех), солидный и слизистый рак желчного пузыря с различной степенью дифференцировки; гепатоцеллюлярная карцинома (печеночно-клеточный рак). Чем более приближены по строению к нормальной ткани опухоли, тем легче они поддаются лечению.
- Растущие из соединительнотканной прослойки: скирр (фиброзный рак) желчного пузыря и саркомы печени.
- Растущие из паренхиматозных структур: гепатома (опухоль, образовавшаяся из печеночных клеток), холангиома (опухоль из внутрипеченочных желчных протоков), холангиогепатома;
- Анапластический рак - самая злокачественная опухоль желчного пузыря. Быстро растет и метастазирует, но и встречается редко.

II. Классификация по степени поражения атипичными клетками структур органа:
- поверхностный процесс - затрагивает только слизистую оболочку;
- глубокий процесс - опухоль распространяется в толщу стенки органа или «расползается», затрагивая больше анатомических структур желчного пузыря;
- опухоль выходит за пределы органа - раковыми клетками поражается печень, «местные» лимфоузлы, желудок или тонкая кишка;
- тотальное распространение опухоли - за пределы вышеуказанных локализаций - гематогенным и лимфогенным путем.
III. Буквенно-цифровая классификация по международной системе TNM , где T - распространенность (глубина) опухоли, N - наличие/отсутствие метастазов в регионарных лимфатических узлах, M - отдаленные метастазы.
Доброкачественные опухоли желчного пузыря встречаются редко. Обычно они являются случайной находкой на УЗИ органов брюшной полости или при рентгеноконтрастном исследовании желчевыводящих путей. Протекают они малосимптомно или бессимптомно. Самое большее, чем могут проявиться, - это симптомы . Человек с такой патологией находится под наблюдением гастроэнтеролога: если опухоль не растет и не прогрессируют симптомы, то ее даже не удаляют.
А вот злокачественные опухоли в желчном пузыре - более частое явление, чем доброкачественные. Они составляют 90% всех новообразований билиарного тракта.
Причины и факторы риска возникновения опухолей желчного пузыря
До сих пор причины онкозаболеваний неизвестны. Одни специалисты считают «виновными» в появлении атипичных клеток генетические мутации, другие - образ жизни человека. Опасной может оказаться любая комбинация из нескольких предрасполагающих факторов.

Факторы риска развития рака желчного пузыря:
- наследственность - если кто-либо из членов семьи имел в анамнезе рак, то есть вероятность возникновения его у следующих поколений;
- с обострениями - воспаление провоцирует образование полипов, которые имеют тенденцию к озлокачествлению. Даже опухоль в виде маленького полипа желчного пузыря может дать непредсказуемые последствия;
- желчнокаменная болезнь - конкременты травмируют стенку пузыря и протоков. На месте поврежденных клеток могут образоваться атипичные;
- сочетание 2 и 3 состояний - длительно протекающая желчнокаменная болезнь, сопровождающаяся симптомами хронического бактериального холецистита. Это особо опасная комбинация с точки зрения канцерогенеза;
- застой желчи, вызванный дискинезией желчевыводящих путей по гипокинетическому типу - возникает при нарушении сократительной способности стенки протоков;
- неправильное питание и постоянные погрешности в диете - избыток жирной и углеводистой пищи нарушает динамику оттока желчи. А малое количество растительной пищи снижает моторику кишки и способствует дискинезии билиарного тракта;
- сопутствующая патология верхних отделов желудочно-кишечного тракта - хронический с рефлюксом, панкреатит, язва 12-перстной кишки;
- вредные химические вещества и тяжелые металлы - многолетние наблюдения подтверждают, что работники металлургии более подвержены возникновению новообразований в желчном пузыре.
Симптоматика новообразований желчного пузыря
Все симптомы опухолей желчного пузыря и протоков можно разделить на две группы: местные и общие.
- Местные (локальные) симптомы - признаки заболевания, проявляющиеся в системе органов, где локализована опухоль.
- Общие симптомы - признаки заболевания, которые влияют на работу организма в целом.
Первые симптомы новообразования билиарного тракта можно принять за дискинезию желчевыводящих путей, которая есть у 50% населения России. Часто тревожные «звоночки» от рака списывают на погрешности в диете, усталость, переутомление или гастрит, которым также страдает большая часть жителей страны.

По мере прогрессирования заболевания к клинической картине «подключаются» более серьезные проявления.
1 группа симптомов - местные:
- боли в правом подреберье и/или в эпигастрии, имеющие тенденцию распространяться по всему животу;
- горечь во рту, которая связана с препятствием оттоку желчи;
- рвота вследствие нарушения моторики желчных путей и кишки;
- вздутие живота, метеоризм по причине отсутствия адекватного переваривания жиров и нарушение моторики ЖКТ;
- осветление стула (вплоть до бледно-желтого оттенка). В норме за счет окисленных в процессе пищеварения желчных пигментов кал становится коричневым. Если желчь не попадает в кишку из-за обтурации опухолью, то стул не окрашивается в обычный цвет.
2 группа симптомов - общие:
- признаки интоксикации организма - потеря или извращение аппетита, тошнота, слабость;
- желтушность кожных покровов и слизистых - желчь постоянно накапливается, но не попадает в кишку из-за перекрытия просвета билиарных путей опухолью. Начинается «поиск» альтернативного вывода - всасывание в кровь;
- повышение температуры тела - иммунитет с помощью лихорадки пытается бороться с атипичными клетками.

Последствия и осложнения опухолей билиарной системы:
- - опухоль закрывает просвет желчного протока и мешает оттоку желчи;
- билиарный панкреатит - общий желчный и панкреатический проток имеют одно выводное отверстие. Выход желчи и сока поджелудочной железы происходит синхронно. Если желчь из-за опухоли не поступает в просвет кишки, задерживается отток панкреатического сока с ферментами. Начинается самопереваривание поджелудочной железы;
- отеки - локальные и генерализованные. Наступают из-за «пережатия» вен печени разросшейся опухолью - увеличивается давление в системе воротной вены, нарушается венозный отток от периферии. Вследствие канцероматоза (множественных метастазов) брюшины может возникнуть асцит - много жидкости в животе.
Стадии рака желчного пузыря и пути метастазирования
Стадия 0 - карцинома находится в пределах слизистой желчного пузыря.
Стадия 1 - у опухоли наблюдается эндофитный рост, т. е. она проникает в мышечный и соединительнотканный слой стенки органа.
Стадия 2 - поражение раковыми клетками близлежащего органа пищеварения (печень, желудок, поджелудочная железа) и регионарных лимфоузлов.
Стадия 3 - метастазы попадают в другие системы органов через кровяное или лимфойдное русло.
Стадия 4 - множественные метастазы и раковая кахексия (истощение).

Основные и наиболее часто встречающиеся пути метастазирования рака желчного пузыря:
- брыжеечные, желудочные лимфоузлы, поясничный лимфатический ствол, забрюшинные лимфоузлы;
- поджелудочная железа;
- печень;
- желудок;
- селезенка;
- отдаленные метастазы - паховые лимфоузлы, вторичные злокачественные новообразования в легких.
К какому врачу обращаться
При онкопатологиях желчных путей в тандеме работают 4 специалиста: гастроэнтеролог, онколог, абдоминальный хирург и хирург-эндоскопист.
Гастроэнтеролог наблюдает пациента на протяжении всего периода заболевания и назначает консервативную терапию. Онколог и абдоминальный хирург планируют ход операции и выполняют ее. Эндокопист применяет современные методы инвазивной диагностики патологий желчевыводящих путей.
Диагностика рака желчного пузыря
Есть лабораторные и инструментальные методы исследования.
Лабораторная диагностика неспецифична. Она покажет наличие «непорядка» в гепатобилиарном тракте, но не идентифицирует причину.
Биохимический анализ крови при опухоли покажет, что повышен билирубин, печеночные трансаминазы, панкреатическая амилаза (если развился билиарный панкреатит), тимоловая проба; увеличена гамма-глобулиновая фракция белков на фоне снижения общего белка.

Копрограмма - в кале присутствуют непереваренные жиры и разные пищевые волокна.
Клинический анализ крови - присутствуют лейкоцитоз и анемия.
Обнаружение в венозной крови раковых антигенов - карциноэмбрионального и CA 19–9.
Инструментальные методы направлены на выявление конкретной патологии:
- ультразвуковое исследование органов брюшной полости - опухоли желчного пузыря на УЗИ видны хорошо;
- рентгеноконтрастное исследование желчных путей покажет точные места локализации опухолевых стенозов;
- МРТ брюшной полости показывает послойно четкую локализацию и особенности опухоли;
- сцинтиграфия - радиологическое исследование, с помощью которого оценивается структура ткани и быстрота выведения изотопа;
- лапароскопия - операция по введению зондов в брюшную полость через небольшие отверстия с визуализацией органов и тканей. Во время лапароскопии часто берут биопсию - отрезают кусочки ткани для гистологического исследования под микроскопом. Подтверждается диагноз рака и определяется его вид.
Лечение рака желчного пузыря
Лечение опухолей желчного пузыря делится на две большие подгруппы: консервативное и оперативное.
Оперативное лечение
Лечение бывает радикальное, когда хирургическим путем опухоль удаляется полностью и паллиативное, если опухоль невозможно удалить без повреждения важных структур организма, потому проводится операция, временно облегчающая состояние больного.

Радикальные операции:
- удаление желчного пузыря (холецистэктомия) - лапароскопическим методом или открытым доступом;
- холецистэктомия с частичной резекцией печени - делается в случае, если раковые клетки частично перешли на печень.
Паллиативные операции:
- стентирование и расширение желчных протоков с установкой сетчатого импланта;
- создание обходного анастомоза между желчным пузырем и 12-перстной кишкой;
- холецистостомия - выведение дренажной трубки из желчного пузыря наружу.
Консервативное лечение
В комплексе или различных комбинациях применяются несколько методов консервативной терапии:
- химиотерапия - стандартное введение химиопрепаратов перорально или внутривенным капельным путем. Имеет массу побочных эффектов, но при множественных метастазах незаменимо;
- лучевая терапия - происходит прицельное облучение в месте пораженного органа;
- таргетная терапия при опухоли желчного пузыря считается более эффективной и безопасной, чем 2 предыдущих метода. Заключается в прицельном воздействии лекарственного вещества именно на раковые клетки. Это способствует минимизации побочных эффектов и ускорению уничтожения опухоли;
- гепатопротекторы, спазмолитики, прокинетики - коррекция работы желчных путей и кишки.

Во время лечения необходимо придерживаться диеты: исключить жирное и жареное, легкоусвояемые углеводы; есть больше отварных и тушеных овощей.
Прогноз
Если опухоль выявлена своевременно, то при полном ее удалении исход благоприятен и 5-летняя выживаемость после операции обеспечена. Также прогноз заболевания определяется следующими факторами:
- распространенность процесса - на ранних стадиях радикально удалить новообразование гораздо легче, чем на поздних;
- гистологическая разновидность опухоли - если рак высокодифференцированный, шансы на избавление от него повышаются в разы;
- последствия, которые опухоль желчного пузыря дала для организма - длительная желтуха способствует сильной интоксикации, метастазирование раковых клеток - вынужденному применению токсичных химиопрепаратов;
- возможность радикального удаления опухоли желчного пузыря.
Правильно и своевременно поставленный диагноз - залог полного и успешного излечения. Современный метод лечения - таргетная терапия - при опухолях желчного пузыря повышает выживаемость пациентов.
Рак излечим. Но необходимо прислушиваться к своим ощущениям и хотя бы раз в два года посещать гастроэнтеролога.
Опухоль Клацкина — это рак проксимальных желчных протоков. Опухоль такого рода формируется в верхнем отделе желчных путей, где они делятся между долями печени. Опухоли Клацкина могут образовываться в обоих протоках или же в одном из них, а также на выходе из печени. С течением болезни опухоль может распространяться на печеночные кровеносные сосуды.
Общая информация о заболевании
Несмотря на то, что современная медицина приобрела массу полезных инструментов, посредством которых можно выявлять и оперативно диагностировать болезнь, онкологические заболевания области печени и поджелудочной железы мало изучены. В частности такое положение вещей касается внепеченного сегмента органов пищеварения. Наиболее подвержены опухоли Клацкина определенные группы риска. Первая — дети, не достигшие 5 лет, которые не страдают патологиями желудочно-кишечного тракта. Вторая — люди, перешагнувшие 60-летний рубеж, у которых наблюдается значительные расстройства функционирования желчных путей.
Онкологические заболевания могут возникнуть по разнообразным причинам, но современная медицина определяет следующие: токсичные отходы, выбрасываемые в атмосферу в большом количестве; стрессы и иные нервные расстройства; загрязнение окружающей среды; вредные привычки. Кроме этого, причиной образования опухоли Клацкина может служить и неправильное питание:
- использование в пищу генномодифицированных продуктов;
- злоупотребление алкоголем;
- потребление большого количества консервантов и пищевых добавок.
Болезнь появляется вследствие комплекса проблем, которые порождают соматические заболевания. Они в конечном счете формируют новообразования различного характера. Если не обращать внимания на симптомы и запустить болезнь, она быстро прогрессирует и доставляет значительный дискомфорт.
Классификация опухолей желчных протоков

- Доброкачественные: папилломы, липомы, аденомы.
- Злокачественные: холангиоцеллюлярный рак, рак желчного пузыря, рак желчных протоков.
- Опухоль Клацкина.
Классификация по области локализации
- Поражающие желчные протоки вместе с печеночной вилкой.
- Поражение одного из протоков.
- Поражение обоих протоков.
Жалобы пациентов
Такое заболевание диагностируется медиками очень редко. Успешное лечение зависит от многих факторов, однако самый значительный — это время обращения пациента к врачу. Если человек обратился к специалисту вовремя, лечение в большинстве случае оказывается успешным, если же заболевание запущено, успешных результатов с большой долей вероятности ждать не стоит. Обычно опухоль Клацкина диагностируется в процессе обследования по причине иных острых или хронических нарушений работы органов пищеварительного тракта.

В иных случаях пациенты приходят к врачу гастроэнтерологу за помощью именно с такой проблемой. Самые распространенные жалобы пациентов в таком случае:
- тяжесть в боку;
- общая слабость организма и быстрая утомляемость;
- неопределенные и неприятные вкусовые ощущения во рту;
- недомогание.
Сама же онкология диагностируется не так просто. Дело в том, что опухоль Клацкина — механическая желтуха, так ее еще называют, — имеет признаки, схожие с разнообразными заболеваниями, такими как паренхима печени или желчевыводящих путей.
Симптомы

С точки зрения симптомов, болезнь имеет следующие черты:
- значительное снижение веса за непродолжительное время;
- моча приобретает темный оттенок, каловые массы светлеют;
- при активном протекании болезни появляется зуд кожных покровов, кожные высыпания;
- растущая опухоль вызывает болезненные ощущения в разных областях живота, которые появляются на более поздних этапах протекания болезни.
Этиологические факторы развития образований злокачественного характера во внепеченочных желчных протоках почти неизвестны. Но в качестве предрасполагающих к развитию болезни можно рассматривать следующие:
- очень часто у лиц старше 60 опухоль Клацкина возникает в совокупности с желчнокаменной болезнью;
- большое значение имеет и генетическая предрасположенность, особенно для людей зрелого, но не пожилого возраста;
- среди болезней-предшественников можно рассматривать первичный склерозирующий холангит;
- наименее распространенным катализатором болезни могут служить вирусы гепатита B и C.
Как выявляется наличие болезни

Для выявления опухоли Клацкина может быть использовано несколько способов:
- Чрескожная чреспеченочная холангиография — с помощью этой процедуры врачи получают полную рентгенограмму желчных протоков. Для проведения процедуры пациенту запрещается за 6 часов до ее начала принимать пищу и пить, в тоже время ему дают седативные препараты. Начинается процедура с введения в правую область живота местного анестетика, затем сквозь кожу в желчные пути проводят тонкую иглу, через которую вводится краситель. Затем выполняется рентгенография, которая показывает, имеют ли место какие-либо нарушения в работе желчных путей. Вся процедура для контроля точности попадания иглы выполняется с использованием аппарата УЗИ. До начала и после проведения чрескожной чреспеченочной холангиографии пациенту назначаются антибиотики, дабы предотвратить возможность занесения инфекции.
- Ангиография. Такой вид диагностирования назначается, если проток располагается вблизи главных кровеносных сосудов печени. С помощью ангиографии определяют, поражены ли сосуды протекающей опухолью. Выполняется она следующим образом: в паховую артерию вводится тонкая трубка, через которую проводится краситель специализированного назначения, который потом проходит в артерии.
- Эндоскопическая ретроградная панкреатохолангиография также используется при возникновении этого онкологического заболевания, она применима при опухолевой непроходимости. Выполняется для более точного определения длительности протекания патологических процессов после выполнения чрескожной чреспеченочной холангиографии.
- Магнитно-резонансная терапия — один из самых оптимальных методов исследования опухоли. Она позволяет определить точную локализацию и визуализирует строение сосудов печени.
- Биопсия — самый эффективный метод. Только она позволяет точно определить наличие опухоли, ее строение и характер тканей. Для этой целей из поврежденного участка берется пункция, которая затем исследуется путем микробиологического анализа. Эта процедура выполняется вкупе с чрескожной чреспеченочной холангиографией.
Лечение заболевания

Как уже говорилось, очень сложно распознать опухоль Клацкина. Лечение холангита — это выполнение комплекса мероприятий для избавления от заболевания. Если вовремя не начать лечение, пациент неминуемо умрет в течение 4-6 месяцев. Рак — это тяжело поддающееся лечению заболевание, такую же характеристику имеет и опухоль Клацкина. Лечение этого заболевания чаще всего заключается в удалении пораженных тканей. При этом оно должно быть полным, то есть пораженные ткани удаляются с чистыми тканями. Это делается, чтобы в пораженной области не осталось злокачественных клеток, иногда удаляется одна из долей печени. Если опухоль Клацкина, прогноз развития которой сильно затруднен, не может быть удалена из-за поражения кровеносной системы всего органа, применяется лучевая и химиотерапия, но, как правило, она малоэффективна.
Где искать поомощь

Несмотря на то, что рассматриваемая болезнь давно известна и есть способы борьбы с ней через удаление тканей, до сих пор нет единого подхода к вопросу, как лечить Клацкина опухоль. Лечение гнойного холангита очень удачно проводят в Израиле в специализированных клиниках по лечению онкологий. Там давно имеют все необходимое, чтобы лечить поражения печени такого характера. Ни для кого не секрет, что Израиль — это место концентрации сильнейших специалистов в области медицины, поэтому понятно, почему там успешно лечат и опухоль Клацкина. Отзывы пациентов, проходивших лечение там, указывают на то, что обслуживание в израильских онкологических клиниках находится на высочайшем уровне.
Рак желчного пузыря – заболевание, характеризующееся разрастанием злокачественной опухоли.
Если вы хотите узнать о том, как проходит лечение заболевания, какие признаки и симптомы могут указывать на его наличие, а также о том, помогает ли диета в борьбе с этой патологией, то ознакомьтесь со статьей.
Подробнее о раке желчного пузыря
Желчный пузырь – орган, локализующийся в правом подреберье, под печенью. Именно поэтому любые патологии, которые наблюдаются в работе желчного пузыря, не менее негативно влияют и на саму печень, значительно затрудняя ее работу.
Основное предназначение желчного пузыря – хранение и распределение желчи, участвующей в процессе пищеварения и помогающей отделять жиры из пищи, полученной человеком.
Врачи, занимающиеся исследованием рака, отмечают, что первые опухолевые образования, как правило, начинают появляться во внутренних слоях желчного пузыря и, с течением патологии, поражают и внешние слои этого органа.
Важно понимать, что причины появления рака желчного пузыря до конца не изучены.
Однако врачи выделяют несколько факторов, которые могут способствовать развитию этого заболевания:
- постоянный контакт с химическими реагентами (актуально для людей, работающих на вредных производствах);
- перенесенный брюшной тиф;
- хронические воспалительные процессы, локализующиеся в области желчного пузыря и желчевыводящих путей;
- кисты, образующиеся вследствие различных факторов на слизистых желчевыводящих путей.
Существуют несколько стадий развития такой патологии, как рак желчного пузыря, о которых необходимо упомянуть в рамках этой статьи.
Для нулевой стадии рака характерно появление первых потенциально злокачественных клеток, локализующихся в слизистом слое органа.

Они находятся в «спящем» состоянии и могут активизироваться в любой момент под воздействием различных факторов.
Рак желчного пузыря, находящийся в первой стадии, уже представляет собой небольшую, но диагностически определяемую злокачественную опухоль, которая может локализоваться как в слизистой оболочке органа, так и в его мышечной ткани.
На второй стадии такой патологии, как рак желчного пузыря, опухоль может разрастаться, поражая висцеральные области брюшины, а также печень и небольшие части органов, расположенных по соседству в абдоминальной области.
Для третьей стадии рака желчного пузыря характерно поражение лимфатических узлов организма и главного кровеносного сосуда, снабжающего печень.
Четвертая стадия рака является финальной для этого заболевания. Как правило, она ведет к скорейшему летальному исходу больного.
Для нее характерно поражение регионарных лимфоузлов и, иногда, органов, находящихся в значительном отдалении от желчного пузыря, где происходило изначальное развитие болезни.
Важно отметить, что эффективно оперируется только тот рак желчного пузыря, который находится на первой стадии своего развития. В ходе этой операции хирурги полностью удаляют проблемный орган.
Рак желчного пузыря, находящийся на второй и третьей стадии, требует удаления не только органа-виновника проблемы, но и частей других органов, затронутых опухолевыми новообразованиями, поэтому эти операции не всегда показывают свою эффективность.
Симптомы и диагностика
Проявление этой патологии может быть охарактеризовано следующими симптомами:
- постоянные боли, имеющие различный характер и локализующиеся в верхних отделах абдоминальной области;
- интенсивное пожелтение кожных покровов и склер глаз;
- гипертермия, часто сопровождающаяся лихорадками;
- постоянная, гнетущая тошнота, частая рвота, которая не приносит облегчения;
- метеоризм;
- деформация верхней части живота, вызванная разрастаниями опухолевых масс.
Лечение рака желчного пузыря – длительный и, к сожалению, далеко не всегда эффективный процесс.
Если вы ощущаете те и или иные симптомы, которые могут указать на наличие развивающегося опухолевого процесса, страдаете от различных предраковых патологий или имеете наследственную предрасположенность к этому заболеванию, то в обязательном порядке регулярно посещайте врачей и проходите диагностики, способные выявить рак желчного пузыря в нулевой или в первой стадии его развития.

Перед тем как назначить химическое или хирургическое лечение этой патологии, врачи обязаны провести точную диагностику, способную подтвердить или опровергнуть наличие рака желчного пузыря у своего пациента.
Наиболее характерным признаком рака, который можно выявить без использования диагностических препаратов, является опухоль, локализующаяся в правом подреберье (там, где находится желчный пузырь и печень), определяемая пальпацией.
Если метастазы, вызванные опухолью, покинули орган и переместились в печень, то этот факт можно определить по наличию плотных узлов в прощупываемой области.
Чтобы подтвердить клиническую картину и назначить правильное, а главное, своевременное лечение, следует сдать ряд анализов и пройти определенные аппаратные диагностики.
Выявить присутствие опухоли желчного пузыря можно при помощи ультразвукового исследования, компьютерной томографии, рентгенографии и магнитно-резонансной томографии.
Как проводится лечение?
Рак желчного пузыря, находящийся на нулевой или на первой стадии развития заболевания, считается излечимой патологией.
Лечение последующих стадий этого заболевания нельзя назвать успешным в подавляющем большинстве случаев, однако некоторым пациентам все-таки удается победить и эти формы болезни, добившись стойкой ремиссии.
Хирургическое лечение рака желчного пузыря подразумевает проведение холецистэктомии – процедуры, направленной на удаление этого органа, а также других тканей, пораженных метастазами.
В некоторых случаях показано удаление и регионарных лимфатических узлов.
Лучевое лечение рака проводится с использованием аппарата, продуцирующего высокочастотное рентгеновское излучение, разрушающее злокачественные клетки, из которых состоит раковая опухоль.
Химическое лечение рака подразумевает использование цитостатических препаратов, которые вводятся внутривенно и оказывают негативное разрушающее действие на клетки опухоли.
Химиотерапия может поступать как в общий кровоток, так и быть регионарной – использующейся местно.
Стоит отметить, что первичное лечение рака желчного пузыря и желчевыводящих путей проводится сразу же после его выявления.
Если врачам удается купировать болезнь любым из вышеперечисленных методов, то они отправляют пациента домой, прописывая ему специализированное медикаментозное лечение, способное поддержать его организм, подвергнувшийся тяжелой нагрузке.

Восстановить иммунитет и нормализовать работу органов, пострадавших от патологии, можно, придерживаясь принципов питания, которые регламентирует специальная лечебная диета.
Такая диета назначается не только тем больным, которые перенесли операцию по удалению раковой опухоли, но и тем, кто находятся в группе риска возникновения этого заболевания.
Диета, предназначенная для людей, не понаслышке знающих про страшный диагноз «рак желчного пузыря», предполагает дробное питание.
Есть нужно часто, но маленькими порциями, стараясь употреблять только теплую, а не излишне горячую или холодную еду.
Диета, назначаемая после лечения рака желчного пузыря и желчевыводящих путей, подразумевает полный отказ от жареной, соленой, консервированной и копченой пищи.
Вся еда, которую разрешает эта диета, должна быть либо сырой, либо сваренной на воде, либо приготовленной на пару.
При приготовлении блюд лучше либо полностью отказаться от использования соли либо значительно сократить количество этого ингредиента.
Диета при раке желчного пузыря подразумевает полный отказ от следующих групп продуктов:
- алкоголь, черный чай, кофе и газированные напитки;
- выпечка и хлеб;
- мясные бульоны;
- жирные сорта мяса, рыбы, птицы, печень, почки, сало;
- икра, орехи, мед;
- кислые фрукты и ягоды;
- желтки яиц;
- специи и пряности.
Продукты, на которые диета не налагает запрет, можно употреблять без опаски, но в обязательном порядке помнить про размер порций, о чем упоминалось выше.
Прочитав эту статью, вы смогли узнать подробнее о таком заболевании, как рак желчного пузыря. Симптомы патологии, перечисленные в этой статье, – повод для анализа собственного самочувствия.
Если они вам знакомы, то не медлите и обращайтесь к врачу в самое быстрое время.
Холангиокарцинома, по статистике мирового медицинского сообщества, составляет около 2 % всех разновидностей рака, а также до 10 % от общего количества случаев рака печени и желчевыводящих путей. При этом диагностирование такого вида опухоли очень низкое: всего 1,5-2 %. Опухоль Клацкина названа в честь патоморфолога Джералда Клацкина, врача из Америки. В 1965 году, работая в Йельском университете, он, опираясь на 13 случаев заболевания, описал все особенности данного недуга.
Холангиокарцинома, или рак печени и желчных протоков
Опухоль Клацкина — довольно опасная болезнь. Для данного новообразования характерен медленный рост и позднее развитие метастазов. В связи с несвоевременным диагностированием и невозможностью провести удаление хирургическим путем, заболевание имеет высокие показатели летального исхода. Диагноз в большинстве случаев ставится на последних стадиях развития образований, что исключает оперативное вмешательство. Развитию метастазов подвержены непосредственно печень, ворота печени, региональные лимфатические узлы, а также брюшная полость. Рост опухоли происходит из клеток эпителия печени. Недуг формируется в основном после 50 лет, но с каждым годом возраст пациентов уменьшается. Мужчины немного чаще подвержены заболеванию, чем женщины.
Вероятные причины возникновения опухоли
Вредные привычки, влияющие на здоровье печени: курение, алкогольная зависимость, неправильно питание, влекущее за собой ожирение - неоспоримые факторы для прогрессирования заболевания. Наличие холелитиаза повышает вероятность появления опухоли. В группе риска люди, подвергающиеся длительным контактам с токсинами, и вредными веществами. Вирусные инфекции, в основном гепатиты, способствуют развитию раковых образований.
Симптоматика холангиокарциномы
Так как злокачественные опухоли в печени тяжело диагностировать, необходимо прислушиваться к своему организму для раннего выявления болезни Клацкина.  Опухоль может характеризоваться такими симптомами, как:
Опухоль может характеризоваться такими симптомами, как:
- главный признак заболевания - механическая желтуха;
- постоянное ощущение зуда;
- тянущая боль в верхней правой части живота;
- утрата аппетита и вследствие этого резкое снижение веса;
- физическое истощение, характерное для опухолевых образований;
- повышенная температура при опухоли Клацкина также встречается;
- изменения в цвете мочи и стула (моча темнеет, а стул светлеет).
Симптомы проявляются неожиданно и прогрессируют. Механическая желтуха встречается в 90 случаях из 100 и является одним из частых признаков такого заболевания, как опухоль Клацкина. Отзывы больных иногда разнятся. Некоторые пациенты отмечают присоединение зуда, боли и резкой потери в весе. Такие проявления обусловлены поздними стадиями злокачественных образований. Но другие не чувствуют практически никаких отклонений в состоянии здоровья или же связывают появившиеся симптомы с другими недугами.
Диагностика опухоли Клацкина
Для установления диагноза проводят ряд клинических исследований, которые с точностью могут сказать о наличии болезни Клацкина. Опухоль отлично видна при скрининге на аппарате УЗИ. Это достаточно экономный, безвредный и легкодоступный метод. При помощи спиральной компьютерной томографии легко обнаружить нарушения в работе желчного пузыря, увидеть поражение печени и лимфатических узлов. Использование МРТ (магнитно-резонансный томограф), с введением контрастной жидкости в печень, позволяет с высокой точностью определить состояние тканей печени и степень сужения желчных протоков при диагнозе опухоль Клацкина. Фото показывает все части печени и желчных протоков.

Рентгеноскопическое и рентгенологическое исследование показывает проблемы с желчевыводящими путями. В процессе диагностики вводится контрастное вещество, позволяющее увидеть отток желчи. Биохимические анализы крови помогут выявить уровень ферментов и билирубина. Также могут быть назначены анализы на выявление онкологических тел: СА 199, СА 125.
Довольно часто опухолевые процессы достигают печеночной артерии и воротной вены, подающих кровь в печень. Перед хирургическим вмешательством очень важно определение стадии новообразования, для того чтобы уточнить распространилась ли болезнь на кровеносные сосуды. В некоторых случаях такая диагностика затруднена и тогда вопрос о масштабе резекции решается во время хирургической операции.
Методы лечения новообразований
При отсутствии лечения у пациентов в большинстве случаев отмечается продолжительность жизни в среднем 6 месяцев после определения точного диагноза. На раннем этапе редко выявляют болезнь Клацкина. Опухоль поддается лечению на последних стадиях довольно неэффективно.
 Хирургическое вмешательство - один из основных способов лечения опухоли. Но в связи с поздней диагностикой операция имеет низкий порог выживаемости (в среднем 20 %). Для достижения положительного эффекта применяется полное удаление поврежденной части желчных протоков, совместно с удалением одной доли печени, для того чтобы избежать заражения кровеносных сосудов.
Хирургическое вмешательство - один из основных способов лечения опухоли. Но в связи с поздней диагностикой операция имеет низкий порог выживаемости (в среднем 20 %). Для достижения положительного эффекта применяется полное удаление поврежденной части желчных протоков, совместно с удалением одной доли печени, для того чтобы избежать заражения кровеносных сосудов.
Хирургическая операция возможна в нескольких случаях:
- образование не затронуло кровеносную систему печени; в этом случае возможно удаление участка или всей доли поврежденной печени;
- образование не коснулось желчного протока одной или обеих долей печени.
Неоперабельным считается заболевание, когда опухоль проникает в кровеносные сосуды печени или в желчегонные протоки обеих её долей.
Паллиативные методы лечения
В неоперабельных случаях или как дополнительная терапия используется паллиативная медицинская помощь.
К таким методам относятся:
- дренирование желчных путей;
- химиотерапия;
- лучевая терапия;
- шунтирование;
- фотодинамическая терапия;
- облучение высокосфокусированными УЗ-лучами.
При комбинировании нескольких методов лечения в совокупности с ранней диагностикой продолжительность жизни может быть увеличена от 10 месяцев до 5 лет.
Прогноз после лечения
В связи с тем, что процессы образования опухоли в печени достаточно медленны, продолжительность жизни составляет от полутора до пяти лет. Полное удаление поврежденных участков позволяет увеличить срок жизни при точном и своевременном диагностировании болезни Клацкина.  Опухоль, обнаруженная внутри печени, имеет неутешительные прогнозы. Это один из худших показателей, наблюдающихся у пациентов, имеющих неоперабельные образования с метастазами. Такие больные могут рассчитывать лишь на дренирование желчных путей. Если внутри печени диагностирована опухоль Клацкина, продолжительность жизни заболевшего иногда не превышает нескольких недель.
Опухоль, обнаруженная внутри печени, имеет неутешительные прогнозы. Это один из худших показателей, наблюдающихся у пациентов, имеющих неоперабельные образования с метастазами. Такие больные могут рассчитывать лишь на дренирование желчных путей. Если внутри печени диагностирована опухоль Клацкина, продолжительность жизни заболевшего иногда не превышает нескольких недель.
Причина смерти, как ни странно, не метастазы, а сопутствующие осложнения. К ним относятся:
- цирроз печени, вызванный неправильным оттоком желчи;
- инфекции, ведущие к образованию абсцессов;
- общая атрофия организма и сбой иммунитета;
- гнойно-воспалительные процессы.
Профилактические меры
В заключение
Современное диагностическое оборудование позволяет обнаружить опухолевые процессы в печени и желчных протоках, а также определить степень сложности хирургического вмешательства. Применение новых методов оперативного разрешения проблемы, трансплантационных и дополнительных терапевтических мер приводит к повышению качества и продолжительности жизни пациентов.