Выбирая схему консервативного, оперативного и комбинированного лечения, учитывают тип образования, его размеры и особенности роста. Основной задачей медикаментозной терапии является воздействие на причины, вызвавшие заболевание, и отдельные звенья патогенеза, а также уменьшение или устранение клинической симптоматики. С этой целью пациентке назначают:
Гормональные препараты.
Гормонотерапия показана только при тех формах неоплазий, которые сочетаются с изменениями гормонального фона (повышенным содержанием эстрогенов, ФСГ и ЛГ, избытком или недостатком прогестинов, гипоэстрогенемией, гиперпролактинемией). На основании данных о типе опухоли применяют эстрогены, прогестеронсодержащие средства, селективные модуляторы рецепторов эстрогенов, антипролактины, ингибиторы гонадотропных гормонов гипофиза. Коррекция гормонального фона более эффективна при лечении объемных образований эпителиального происхождения.
Негормональные средства.
Для снятия выраженного болевого синдрома в постовуляторном периоде рекомендованы нестероидные противовоспалительные средства, седативные препараты (обычно растительного происхождения), небольшие дозы мочегонных (при сочетании болей с отеком молочной железы). Эффективна витаминотерапия (особенно витамины A и Е с антиоксидантным эффектом), препараты селена, блокирующие рост опухолевых клеток в фазе G2 и ингибирующие ряд генов. Чтобы улучшить метаболизм стероидов в печени, используют гепатопротекторы.
В ряде случаев назначению базисной негормональной и гормональной терапии предшествует проведение операции. Благодаря использованию современных методов диагностики показания для хирургического лечения существенно ограничены, большинству пациенток показано динамическое наблюдение. Удалению, как правило, подлежат фиброаденомы, листовидные опухоли, протоковые папилломы, узелковые образования при очаговой пролиферативной мастопатии, крупные (от 20 мм) кисты с пролиферацией. С учетом гистологической структуры, размеров и локализации выполняют энуклеацию опухоли, удаление кожного образования либо секторальную резекцию груди с последующим гистологическим исследованием тканей. При некоторых формах протоковой папилломы возможно селективное выделение протока, окружающие структуры субареолярной зоны сохраняются, что особенно важно для пациенток молодого возраста. Кисты могут подвергаться склерозированию.
Существенную роль в комплексном лечении доброкачественных образований груди играет коррекция диеты и образа жизни. При выявлении опухоли в молочной железе рекомендован отказ от курения и употребления спиртных напитков, достаточный ночной сон (не меньше 8 часов), двигательная активность, исключение стрессовых ситуаций. В рационе нужно ограничить количество жирного мяса и копченостей, влияющих на обмен стероидных гормонов, а также солений, шоколада, какао, крепкого чая, кофе, колы, задерживающих жидкость и способствующих синтезу соединительнотканных волокон. Диету следует дополнить фруктами (в частности цитрусовыми), овощами (особенно богатыми каротином), злаками, продуктами, богатыми клетчаткой. За день необходимо выпивать до 1,5-2 литров чистой воды.
Классификацию принято рассматривать по системе TNM, где определяется стадия рака. Но так же для постановки более точного диагноза используют и другие классификации. Мы сейчас Вам опишим основные.
Классификация рака по МКБ 10
- С50 злокачественное новообразование молочной железы;
- С50,0 сосок и ареол;
- С50,1 поражена центральная часть молочной железы;
- С50,2 поражение верхневнутренний квадрант;
- С50,3 поражение нижневнутреннего квадранта;
- С50,4 поражение верхненаружнего квадранта;
- С50,5 поражение нижненаружнего квадранта;
- С50,6 подмышечная область;
- С 50,8 поражение более чем одной позиции;
- С50,9 локализации развития рака не определена;
- D05.0 дольковая карцинома in situ;
- D05.1 внутрипротоковая карцинома in situ.
Гистологическая классификация
А. Неинвазивный рак
- внутрипротоковый;
- дольковый.
В. Инвазивный рак
- протоковый;
- дольковый;
- слизистый;
- медуллярный;
- тубулярный;
- апокриновый;
- другие формы (папиллярный, ювенильный и другие).
С. Особые
- рак Педжета;
- воспалительный рак.
Самые распространенные формы рака, которые диагностируются в настоящее время, это - плоскоклеточный рак и рак Педжета.
Классификация по скорости роста опухоли
Скорость роста опухоли говорит о её злокачественности, определяется скорость при помощи лучевых диагностик. Так например:
- Быстро растущая опухоль - для этого характерно прибавление массы опухоли в 2 раза больше за период не более 2-х месяцев.
- Средне растущая опухоль - для этого характерно прибавление массы опухоли в 2 раза в течение 1 года.
- Медленно растущая опухоль - для этого характерно прибавление массы опухоли в 2 раза, за период более 1 года.
Классификация TNM
T - первичная опухоль
- TX - первичная недоступна оценке;
- TO - нет ни каких признаков первичной опухоли;
- Tis - рак;
- Tis (DCIS) - протоковая карцинома;
- Tis (LCIS)- дольковая карцинома;
- Tis (Paget)- болезнь Педжета соска, не связанная с инвазивной карциномой;
- Т1 - опухоль размером до 2 см;
- Т2 - опухоль размером от 2 до 5 см;
- Т3 - опухоль размером более 5 см;
- Т4 - опухоль любого размера, которая распрастраненная на кожу, на грудную стенку.
N - регионарные лимфатические узлы
- NX - регионарные лимфатические узлы, которые не могут быть оценены.
- N0 - нет наличия метастаз в регионарных лимфатических узлах.
- N1- наличие метастаз в подмышечных лимфатических узлах, I.II Уровня, которые не спаяны между собой.
- N2 а- наличие метастаз в подмышечной области лимфатических узлах I.II уровня, которые спаянные между собой. (в - внутренний маммарный лимфатический узел при отсутствии клинических признаков и метастаз в подмышечных лимфатических узлах).
- N3 а - наличие метастаз в подключичных лимфатических узлах III уровня (в - наличие метастаз во внутренних маммарных и подмышечных лимфатических узлах, метастазы в надключичных лимфоузлах).
М - отдаленные метастазы.
- Мо - наличие отдаленных метастаз не определяется;
- М1 - отдаленные метастазы имеются.
Виды рака молочной железы
Гормонозависимый
Гормонозависимый - такое заболевание, как рак молочный железы напрямую зависит от гормонально фона женского организма. На сегодняшний день имеются множество факторов, которые способны вызвать сбой гормонального фона.
Практически все формы гиперплазии молочной железы - это следствие нарушения свойств эндокринной системы. Все это вызвано повышением в организме эстрогена, пролактина и снижения прогестерона.
Точно также, из-за сбоя именно этих гормонов начинает развиваться рак молочной железы.
Учеными доказано, что долгий, без перерыва прием гормональных противозачаточных средств является одной из причин возникновения рака молочной железы. В основном в комплексе лечения заболевания включены гормональные средства.
Негативный рак молочной железы
Негативный рак молочной железы - одна из тяжелых форм заболевания. Тяжело поддается лечению. Определяется только лабораторными методиками. Отличается от других тем, что он не имеет рецепторов к основным трем белкам - эстрогену, прогестерону, специфическому опухолевому белоку.
Люминальный рак молочной железы
Люминальный рак молочной железы подразделяется на 2 типа - А и В.
Люминальный А. Диагностируется у женщин в период менопаузы, в 33-41% случаях. Данный вид онкоклеток:
- рецепторы хорошо реагируют на эстроген и прогестерон;
- рецепторы практически не реагируют на маркер клеточного роста Ki67;
- рецепторы не реагируют на клетки специфического белка HER2-neu.
Этот вид рака хорошо поддается лечению. Для лечения применяется гормональная терапия.
Люминальный В. Встречается у женщин детородного возраста, в соотношении 15-20% случаев. Характеризуется метастазами в лимфатические ближайшие узлы. Заболевание очень тяжело лечить. В основном, не удается остановить рост раковых клеток.
Стадии рака
Подразделяют 4 стадии рака.
Первая (начальная) стадия
Для нее характерно:
- размер опухоли в переделах 2 см;
- отсутствие метастаз.
Вторая стадия
Для нее характерно:
- размер опухоли 2-5 см;
- наличие метастаз в лимфатических узлах;
- возможны единичные метастазы в отдаленных органах.
Третья стадия
Для неё характерно:
- размер опухоли более чем 5 см;
- наличие метастаз в лимфатических узлах подмышечной области (узлы определяются отдельно от метастаз);
- могут наблюдаться отдаленные метастазы.
Четвертая стадия
Для нее характерно:
- Размеры опухоли большие, в основном определяются за пределами молочной железы. Могут сопровождаться узлами.
- Метастазы с двух сторон в лимфоузлах.
- Множественное количество метастаз в отдаленных органах.
Видео: классификация рака молочной железы
medik-24.ru
Классификация рака молочной железы
Определяет стадии рака молочной железы классификация TNM Classification of Malignant Tumours, принятая ВОЗ для всех злокачественных новообразований. Для онкологической маммологии на основе рекомендаций ведущих специалистов она адаптирована с введением детализации.
Классификация рака молочной железы по TNM измеряет анатомическую степень опухоли на основе ее размера, распространенности на лимфатические узлы в подмышечных впадинах, шее и в груди, а также отмечает наличие метастазов. Данная международная классификация рака молочной железы принята International Association for Breast Cancer и Европейским обществом медицинской онкологии (EUSOMA).
По TNM-классификации, раковое заболевание молочных желез имеет следующие стадии:
- T0 – признаки рака молочной железы не обнаружены (не доказаны).
- Tis (tumor in situ) обозначение относится к карциномам и расшифровывается так: аномальные клетки обнаружены на месте (инвазия отсутствует), локализация ограничивается протоками (DCIS) или дольками (LCIS) молочной железы. Также есть Тis Paget, то есть болезнь Педжета, поражающая ткани соска и ареолы груди.
- Т1 – диаметр опухоли в самом широком месте 20 мм или меньше:
- Т1а – диаметр опухоли > 1 мм, но
- T1b – диаметр опухоли больше 5 мм, но менее 10мм;
- T1c – диаметр опухоли >10 мм, но ≤ 20 мм.
- Т2 – диаметр опухоли > 20 мм, но
- T3 – диаметр опухоли превышает 50 мм.
- Т4 – опухоль любого размера и распространилась: в грудную клетку (Т4а), в кожу (T4b), в грудную клетку и кожу (T4c), воспалительный рак молочной железы (T4d).

Показатели по лимфоузлам:
- NX – лимфоузлы не могут быть оценены.
- N0 – рак не был найден в лимфатических узлах.
- N0 (+) – небольшие участки «изолированных» опухолевых клеток (менее 0,2 мм) найдены в подмышечных лимфоузлах.
- N1mic – участки опухолевых клеток в подмышечных лимфоузлах более 0,2 мм, но менее 2 мм (могут быть видны только под микроскопом и часто называются микрометастазами).
- N1 – рак распространился на 1-2-3 подмышечных лимфоузла (или на такое же количество внутригрудных), максимальный размер 2 мм.
- N2 – распространение рака на 4-9 лимфатических узлов: только на подмышечные (N2a), только на внутренние грудные (N2в).
- N3 – рак распространился на 10 или более лимфатических узлов: на лимфоузлы под рукой, или под ключицей, или над ключицей (N3a); на внутренние грудные или же подмышечные узлы (N3в); поражены надключичные лимфатические узлы (N3c).
Показатели по отдаленным метастазам:
- M0 – метастазы отсутствуют;
- М0 (+) – клинические или рентгенологические признаки отдаленных метастазов отсутствуют, но опухолевые клеток обнаруживаются в крови или костном мозге, или в других лимфоузлах;
- М1 – метастазы в других органах определяются.
Гистологическая классификация рака молочной железы
Действующая на сегодняшний день гистопатологическая классификация рака молочной железы основывается на морфологических особенностях неоплазий, которые изучаются в процессе гистологических исследований образцов опухолевой ткани – биоптатов.
В текущей версии, одобренной ВОЗ в 2003 году и принятой во всем мире, данная классификация включает около двух десятков крупных типов опухолей и почти столько же менее значительных (более редких) подтипов.
Выделяются следующие основные гистотипы рака молочной железы:
- неинвазивный (неинфильтрирующий) рак: внутрипротоковый (протоковый) рак; дольковый или лобулярный рак (LCIS);
- инвазивный (инфильтрирующий) рак: протоковый (внутрипротоковый) или дольковый рак.
На эти типы, по статистике Европейского общества медицинской онкологии (ESMO), приходится 80% клинических случаев злокачественных опухолей молочных желез. В остальных случаях диагностируются менее распространенные разновидности рака груди, в частности: медуллярный (рак мягких тканей); тубулярный (раковые клетки образуют трубчатые структуры); муцинозный или коллоидный (со слизью); метапластический (плоскоклеточный, железисто-плоскоклеточный, аденокистозный, микоэпидермоидный); папиллярный, микрососочковый); рак Педжета (опухоль соска и ареолы) и т. д.
На основании стандартного протокола гистологических исследований определяется уровень дифференциации (различения) нормальных и опухолевых клеток, и таким образом гистологическая классификация рака молочной железы позволяет установить степень злокачественности опухоли (это не то же самое, что стадии рака). Данный параметр очень важный, так как уровень гистопатологической дифференциации ткани неоплазии дает представление о потенциале ее инвазивного роста.
В зависимости от количества отклонений в структуре клеток выделяются степени (Grade):
- GX – уровень различения тканей не поддается оценке;
- G1 – опухоль высоко дифференцированная (low grade), то есть опухолевые клетки и организация опухолевой ткани близки к нормальному виду;
- G2 – умеренно дифференцированная (middle grade);
- G3 – низко дифференцированная (high grade);
- G4 – недифференцированная (high grade).
Степени G3 и G4 означают значительное преобладание атипичных клеток; такие опухоли быстро растут, и скорость их распространения выше, чем опухолей с дифференцированием на уровне G1 и G2.

Основные недостатки этой классификации специалисты усматривают в ограниченной возможности более точного отражения неоднородности рака груди, поскольку в одной группе оказались опухоли, имеющие абсолютно разный биологический и клинический профиль. Как результат, гистологическая классификация рака молочной железы имеет минимальное прогностическое значение.
Иммуногистохимическая классификация рака молочной железы
Благодаря использованию новых молекулярных онкомаркеров – экспрессии клеточных рецепторов опухоли к эстрогену (ER) и прогестерону (PgR) и статуса HER2 (трансмембранного белкового рецептора эпидермального фактора роста EGFR, стимулирующего рост клеток) – появилась новая международная классификация рака молочной железы, которая имеет доказанное прогностическое значение и позволяет более точно определить методы терапии.
Принимая за основу состояние рецепторов эстрогена и прогестерона, активация которых приводит к изменениям в клетках и росту опухоли, иммуногистохимическая классификация рака молочной железы различает гормон-положительные опухоли (ER+, PgR+) и гормон-отрицательные (ER-, PgR-). Также статус рецепторов EGFR может быть позитивным (HER2+) или негативным (HER2-), что коренным образом влияет на тактику лечения.
Гормон-положительный рак молочной железы поддается гормональной терапии с применением препаратов, которые снижают уровень эстрогена или блокируют его рецепторы. Как правило, такие опухоли растут медленнее, чем гормон-негативные.
Маммологии отмечают, что пациентки с данной разновидностью новообразований (которые чаще возникают после менопаузы и поражают выстилающие протоки ткани) в краткосрочной перспективе имеют лучший прогноз, но рак с ER+ и PgR+ иногда может давать рецидивы по прошествии многих лет.
Гормон-отрицательные опухоли намного чаще диагностируются у женщин, которые еще не прошли менопаузу; данные неоплазии не лечатся гормональными препаратами и увеличиваются быстрее, чем рак гормон-положительный.
Кроме того, выделяет иммуногистохимическая классификация рака молочной железы тройной положительный рак (ER+, PgR+ и HER2+), который можно лечить гормональными средствами и препаратами с моноклональными антителами, предназначенными для подавления экспрессии рецепторов HER2 (Герцептин или Трастузумаб).
А тройной негативный рак (ER-, PgR-, HER2-), который относят к молекулярному базальному подтипу, характерен для молодых женщин, имеющих мутантный ген BRCA1; основное медикаментозное лечение проводится цитостатиками (химиотерапия).
В онкологии принято принимать решение о назначении лечения на основе всех возможных характеристик заболевания, которые предоставляет в распоряжение врача каждая классификация рака молочной железы.
ilive.com.ua
Рак молочной железы: причины, лечение и прогноз
Злокачественные опухоли в области молочных желез являются одной из самых серьезных медицинских и социальных проблем. По данным статистики, заболеваемость раком груди очень высока – всего в мире насчитывается около 1,5 млн женщин с таким диагнозом. Примерно для 400 тыс. из них болезнь заканчивается летально, поэтому так важна своевременная диагностика и лечение рака молочной железы.
Рак молочной железы - что это такое
Рак молочной железы - это часто встречающееся онкологическое заболевание, которое развивается в железистых тканях молочной железы. Заболеванию подвержены как женщины, так и мужчины в возрасте от 13 лет. Патологический процесс может развиваться в одной доли или в нескольких сразу, справа, слева или в обоих грудях.Статистика рака молочной железы
Каждый год по всему миру диагностируется более 1 млн 250 тыс. новых случаев злокачественной патологии груди. В одной только России таких случаев ежегодно – 54 тыс. Причем во многих странах отмечается тенденция к росту заболеваемости. Это объясняется несколькими причинами. Прежде всего, тем, что улучшилась диагностика и начал проводиться маммографический скрининг. Это дает возможность выявить опухоль в начальной стадии, когда она еще не проявляет себя никакими симптомами. Медики советуют посещать маммолога и регулярно проходить скрининг. Также необходимо регулярно проводить самоообследование молочных желез. Статистика неутешительна – каждая восьмая женщина рано или поздно сталкивается с этим серьезным недугом. Не исключено заболевание и у представителей мужского пола, но это нечастое явление. По данным исследователей соотношение заболевших мужчин и женщин примерно равняется 1:100. Риск заболеть раком молочной железы со временем растет. Большинство женщин с этим диагнозом (77%) относятся к возрастной группе старше 50. Молодых девушек среди страдающих раком груди немного – около 0,3%.
Рак молочной железы код по МКБ-10
С50 Злокачественное заболевание молочной железы. С50.0 Сосок и ареола. С50.1 Центральная часть молочной железы. С50.2 Верхневнутренний квадрант. С50.3 Нижневнутренний квадрант. С50.4 Верхненаружный квадрант. С50.5 Нижненаружный квадрант. С50.6 Подмышечная область. С50.8 Распространение более чем на одну из вышеуказанных зон. С50.9 Локализация неуточнённая. D05.0 Дольковая карцинома in situ. D05.1 Внутрипротоковая карцинома in situ.Подробная классификация рака молочной железы по стадиям (TNM) и другие классификации освещены на нашем сайте.

Причины рака молочных желез
Этиологию заболевания до конца не прояснили. До сих пор не обнаружен специфический этиологический фактор. Определенную роль в начале злокачественного процесса играют неблагоприятное воздействие среды и даже образ жизни женщины. Но при этом с известными факторами можно связать не более 50% случаев болезни.Группы риска
В современной медицине определены такие группы риска возникновения рака груди:
Группа невысокого риска (в 1-2 раза выше). Сюда относятся женщины, в раннем возрасте использовавшие КОК, особенно до первой беременности. Примерно на 35% повышает ЗГТ. Также в эту группу входят женщины, имеющие в анамнезе прерывание первой беременности и женщины, в чьем рационе много жиров (насыщенных), которые повышают содержание в плазме эстродиола.
Группа среднего риска (повышается в 2-3 раза). Здесь основными факторами выступают: поздние первые роды, раннее менархе, поздняя менопауза, другие виды рака в прошлом, злоупотребление спиртным, бесплодие, повышенная масса тела, пролиферативные явления в груди, ожирение после менопаузы.
Группа высокого риска (повышен в 4 и более раз). К этой категории относятся женщины после 50 лет и женщины, чьи родственницы 1-й линии имели этот диагноз. Также повышается риск у женщин, перенесших рак груди в прошлом, после воздействия радиации, при пролиферативных болезнях груди с наличием атипии. Серьезным фактором является мутация генов BRCA1, BRCA2.
Наследственный рак молочной железы
В ряде случая устанавливается диагноз «наследственный рак». Критериями для его постановки служат:
Начало болезни в молодом возрасте. Развитие опухоли в двух грудях. Наличие у пациентки родственниц 1 и 2 степени родства, перенесших рак груди. Множественный характер новообразований у пациентки или (и) родственников. Наличие специфических опухолевых ассоциаций.

К настоящему времени ученым удалось выявить несколько генов, которые отвечают за предрасположенность к злокачественным процессам. Это гены BRCA1, BRCA2, р53, PTEN. Последние два ответственны за семейную и индивидуальную расположенность к синдромам Кауден и Ли–Фраумен. По данным исследований до 40-70% случаев наследственного рака груди связано с мутациями генов BRCA1, BRCA2. Выяснилось, что носительницы этих мутаций имеют крайне высокий риск злокачественного процесса в одной железе – до 80%. А риск появления опухоли во второй груди - 50-60%. (В общей популяции эти показатели – 2 и 4,8%). У носительниц мутации BRCA1 пик заболеваемости приходится на 35-39 лет, при мутации гена BRCA2 – на 43-54 года. Стоить отметить, что у пациенток с мутацией BRCA2 прогноз лучше, чем при спорадическом раке или мутации BRCA1. Беременность и роды при мутациях, как выяснилось, не являются защитными факторами. Так, рожавшие женщины с мутациями заболевают раком до 40 лет еще чаще, чем нерожавшие (примерно в 1,7 раза). Причем с каждой следующей беременностью риск возрастает. При выявлении генной мутации лечение следует пересмотреть.
Лечение таких женщин имеет свои особенности:
Органосохраняющие операции не проводят. Рекомендуют провести мастэктомию в целях профилактики. Расширяются показания к химиотерапевтическому лечению. В случае мутации BRCA1 рекомендована оварэктомия для профилактики.
Механизм развития рака молочной железы
К настоящему времени патогенез при раке груди до конца не изучен и все этапы развития опухолевого процесса точно не определены. В современной медицинской науке принято выделять три основных этапа в развитии заболевания: инициация, промоция, прогрессия. Канцерогенез (озлокачествление) начинается в результате мутации протоонкогенов. Они трансформируются в онкогены и способствуют росту клеток. (Происходит усиление образования мутагенных факторов роста или оказывается воздействие на поверхностные клеточные рецепторы). Когда клетка повреждается, эстрогены способствуют репликации этой клетки, пока повреждение не восстановится. Эстрогены являются обязательным фактором опухолевого процесса, поддерживая его в период промоции. Когда начинается ангиогенез, появляются отдаленные метастазы. Это происходит еще до клинических проявлений болезни, во время 20 первых удвоений. Злокачественная опухоль груди может образоваться в любом из отделов молочной железы в альвеолах из секретирующих клеток (лактоцитов); в выводных протоках из цилиндрического эпителия или неороговевающего многослойного плоского эпителия около соска.В общем информация о раке груди представлена на данный момент постулатами B. Fisher:
Диссеминация носит хаотичный характер, т. е. строго порядка рассеивания злокачественных клеток не существует. - Злокачественные клетки проникают в регионарные лимфоузлы путем эмболизации, и барьер этот не является эффективным. - Огромное значение для опухолевой диссеминации имеет распространение злокачественных клеток по организму с кровотоком. - Операбельный рак груди является системным заболеванием. - Нет большой вероятности, что варианты хирургического вмешательства оказывают влияние на выживаемость пациенток. - До 25% пациенток с непораженными лимфоузлами и около 75 % женщин с пораженными регионарными лимфоузлами в течение 10 лет погибают в связи с отдаленными метастазами. - При раке груди необходимы дополнительные методы, обеспечивающие системное терапевтическое воздействие.
Симптомы рака молочной железы
При этом заболевании клиническая картина может быть различной, это связано со стадией опухолевого процесса. Так, при непальпируемых новообразованиях клинических признаков не наблюдается. С дальнейшим ростом опухоли отмечается классическая картина рака груди, которая будет описана, когда речь пойдет о физикальном исследовании.
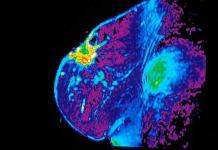
Рак молочной железы: фото




Диагностика рака молочной железы
Сбор анамнеза
Диагностика рака груди начинается с изучения анамнеза пациентки. При этом необходимо выяснить, когда появились первые симптомы болезни, в какой последовательности происходили изменения. То есть анализируют динамику роста новообразования, патологических изменений соска, ареолы, кожи груди, увеличения регионарных лимфатических узлов. Также врач должен знать, о том были ли в прошлом у пациентки травмы молочных желез или хирургические вмешательства на них. Кроме того, нужно поинтересоваться, не осуществлялось ли в течение последних 8 месяцев лечение болезней печени, костей и легких (участков, где чаще всего возникают отдаленные метастазы).Осмотр и пальпация молочных желез
Большую роль в диагностике играет физикальное исследование. При осмотре обращают внимание на форму грудных желез, оценивают состояние сока, ореолы (подозрение вызывают втянутость, изъязвленность). Также необходимо оценить состояние кожи. Признаками возможного рака являются покраснение, отечность, наличие метастазов в кожу. Классическим признаком считается так называемая «апельсиновая корка», вызванная лимфатическим отеком в дерме. Важным диагностическим признаком является и симптом «площадки», когда кожа над новообразованием становится ригидной. Возможно появление «умбиликации», когда кожа втягивается в результате инфильтрации связок Купера.
Пальпация наиболее информативна во время первой фазы цикла. Этот метод дает возможность не только выявить наличие опухоли, но и оценить ее размер. Также при помощи пальпации можно изучить состояние лимфоузлов и предположить стадию болезни. На поздних стадиях развития рака осмотр считается едва ли не самым информативным диагностическим методом. На этом этапе можно наблюдать отечность кожных покровов, инфильтрацию ткани, прорастание новообразования в кожу груди. Если раковая опухоль расположена в районе переходной складки, рентгеновское исследование его может и не выявить. Вот почему осмотр и пальпация имеют такое значение при диагностике. Пальпация и осмотр дают наиболее точные результаты во время первой фазы цикла (на 5-10 день). Однако бывают случаи, когда они не дают результата. Речь идет о непальпируемых новообразованиях, диаметр которых не достигает 1 см. Также нужно учесть, что точно оценить состояние регионарных лимфоузлов с помощью этих методов также невозможно.
Лабораторные анализы
Что касается динамического наблюдения за состоянием пациентки, то здесь большое значение имеет исследование маркеров опухоли (СА 153, раковоэмбриональный Аг, тканевой полипептидный Аг).Инструментальные способы
Маммография
Главным диагностическим методом, особенно при обследовании пациенток старших возрастных групп, является маммография. Чувствительность такой диагностики очень высока, она достигает 95%. С ее помощью можно точно определить диаметр опухоли, в ряде случаев изучить состояние регионарных лимфоузлов, обнаружить опухолевые узлы, которые нельзя определить с помощью пальпации.
Дуктография
Пациенткам с подозрением на внутрипротоковую опухоль показана дуктография. Она помогает не только точно оценить диаметр новообразования, но и показывает его расстояние от соска.Пневмокистография
Еще один информативный метод – пневмокистография. С ее помощью визуализируется внутреннее строение полостных образований.УЗИ молочных желез
УЗИ – распространенный диагностический метод, который не является конкурирующим с маммографией. Он позволяет точнее оценить размер первичной опухоли, изучить ее строение и очертания, выявить характер ее кровоснабжения. Одна из важнейших особенностей ультразвукового метода – возможность исследовать регионарные лимфоузлы, благодаря чему можно уточнить диагноз.МРТ и рентгеновская КТ
КТ и МРТ в диагностике злокачественных опухолей груди используются нечасто. Эти методы более дорогие и имеют не такую высокую специфичность и точность.Биопсия
Завершает диагностику при раке груди морфологическое исследование. Его результаты необходимо получить до начала курса терапии. Материал для исследования берут используя метод пункционной аспирационной биопсии. Затем изучают биологические и морфологические параметры клеток. Чувствительность такой диагностики составляет 98%. Учитывая, что опухолевый процесс всегда носит системный характер, медики назначают больным комплексную диагностику с изучением состояния печени, костей, легких и т.д.
Дифференциальная диагностика рака молочных желез
Узловой рак груди нужно отличать от узловой мастопатии, кисты молочной железы, рак Педжета необходимо дифференцировать с аденомой соска. Также большое значение имеет дифференциальная диагностика при отечно-инфильтративном раке. Его необходимо отличать от рожистого воспаления и мастита.
Формулируя точный диагноз, нужно принимать во внимание сторону развития опухоли и квадрант железы. Также учитывают форму роста (диффузный или узловой рак), диаметр новообразования, состояние прилегающих тканей, наличие пораженных лимфоузлов и определяемых отдаленных метастазов. Приведем пример формулировки диагноза T2N1M0 (II B степень). Это означает, что опухоль имеет диаметр до 5 см, в подмышечных лимфатических узлах присутствуют единичные метастазы (до 3). Отдаленные метастазы выявлены не были.
Лечение рака молочной железы
Рак молочных желез, или любые другие злокачественные опухоли не лечатся народными средствами! Нет ни одного достоверного случая исцеления без врачебного лечения. Каждодневное отсрочивание оказания медицинской помощи может привести к распространению патологического процесса и смерти.
Тактика лечения рака молочных желез
Определяясь с тактикой лечения пациентки, принимают во внимание такие факторы прогноза:
Размеры первичной опухоли. - Присутствие злокачественных клеток в регионарных лимфатических узлах. - Степень злокачественности по данным гистологии. - Рецепторный статус. Обнаружение в клетках опухоли ЭР и (или) ПР говорит о том, что опухоль высоко дифференцирована. Чувствительность клеток опухоли к гормональному лечению во многом связана с экспрессией ЭР и ПР на клеточной мембране. У женщин разных возрастных категорий содержание ЭР и ПР отличается. Так, ЭР и ПР обнаруживаются у 45 % в пременопаузе и 63% пациенток в постменопаузе. Целью гормональной терапии является уменьшение воздействия эстрогенов на опухолевые клетки. Если опухоль гормонозависима, то ее рост замедляется. - Активность синтеза ДНК. О ней можно судить по таким показателям: число ДНК анэуплоидных опухолей; доля клеток в Sфазе клеточного цикла; гиперэкспрессия Ki67, плоидность, активность тимидинкиназы. Ki67 – обозначение особого маркера, который характеризует способность новообразования к пролиферации. Данный ядерный Аг экспрессируется в любой фазе клеточного цикла, за исключением G0. Поэтому он является маркером роста популяции клеток. Рецепторы факторов роста или регуляторов роста - EGFR; HER2/neu. Трансмембранный гликопротеин HER2/neu представляет собой тирозинкиназный рецептор. При его стимуляции запускаются транскрипционные механизмы, из-за чего начинается ускорение клеточного роста и пролиферации. Исследования с экспериментальными моделями подтвердили, что Her2/neu может быть причиной устойчивости новообразования к эндокрино- и химиотерапии. Сосудистый эндотелиальный факт роста VEGF способствует пролиферации клеток эндотелия и их миграции. Но при этом он ингибирует апоптоз (разрушение) этих клеток (прогрессию опухоли и появление метастатических очагов связывают с ангиогенезом). Эндотелиальному фактору роста, который выделяется тромбоцитами, по своим функциям и строению аналогична тимидинфосфорилаза. Это фермент, являющийся катализатором обратного дефосфорилирования тимидина в тимин и 2дезоксирибозо1фосфат. Его гиперэкспрессия способствует быстрому росту новообразования и делает клетки резистентными к апоптозу, который индуцировала гипопсия. Онкогены BRCA1, BRCA2. В настоящее время активно исследуются и другие биологические факторы. Прежде всего, это касается Bcl2, p53, PTEN, CDh2, MS h3, ML h2, ALCAM/CD166. Bcl2 представляет собой довольно разнородное семейство белков. Некоторые из них, такие как Bcl2 и BclXI замедляют апоптоз, поскольку они ингибируют высвобождение апоптозиндуцирующего фактора и цитохрома С. В тоже время другие белки (Bad и Bax) оказывают обратное действие, т.е. вызывают ускорение апоптоза. Если происходит повреждение структуры ДНК, белок р53 активирует механизм апоптоза. Это препятствует размножению клеток, имеющих нарушенный генетический аппарат. Известно, что нормальный p53 имеет свойство быстро деградировать, поэтому определить его наличие в ядре очень трудно. Мутантный p53 препятствует апоптозу, из-за чего клетки становятся устойчивыми к химиотерапии и лучевым методам лечения.
Методы лечения рака молочных желез
На этапе планирования лечения целесообразен консилиум, состоящий из медиков таких специальностей: хирург, лучевой терапевт и химиотерапевт. Для всех больных обязательным является осмотр гинеколога для исключения метастатического поражения яичников и перед выполнением овариэктомии в рамках комплексной терапии. Комплексное лечение рака грудной железы предполагает совместное применение нескольких методов. Необходимо сочетание местного (операция, лучевое воздействие) и системного лечения (гормоно- и химиотерапия). Это позволяет добиться излечения больной или, по крайней мере, стойкой ремиссии. При выявлении у женщины признаков, которые не позволяют исключить злокачественный процесс, госпитализация является обязательной.Лечение немедикаментозными методами
Основным немедикаментозным методом является лучевая терапия. В качестве самостоятельного лечения лучевое воздействие обычно не используют. Оно является частью комплексной терапии пациенток со злокачественными опухолями молочных желез. Лучевой метод применяется для адъювантного лечения после консервативных хирургических процедур в сочетании с медикаментозной терапией или без нее. Также к нему прибегают после радикальной операции, если имеются неблагоприятные факторы, влияющие на прогноз. Больным с внутренней локализацией новообразования показано лучевое воздействие на парастернальную область. Если поражено более трех лимфоузлов, т. е. имеет место выраженное метастазирование по лимфатической системе, облучают регионарные зоны лимфооттока. Начинают лучевое лечение в разное время. В одних случаях его проводят сразу же после хирургического вмешательства, затем следует курс приема лекарственных препаратов. В других случаях облучение осуществляют одновременно с медикаментозным лечением или же после него, но не боле чем через полгода после операции. При консервативном лечении рака лучевые методы часто сочетают с химиотерапией или гормональными препаратами. Такое лечение не является альтернативным комплексной терапии с применением хирургических методов. У пациентов, прошедших комплексное лечение, 5 и 10-летняя выживаемость выше. Но в ряде случаев выбор приходится делать в пользу консервативного подхода, поскольку для некоторых категорий пациентов (пожилых, имеющих другие заболевания) операция может оказаться неоправданно рискованной. Итак, современная терапия онкологических больных должна быть комплексной. Лечение назначают, принимая во внимание стадию злокачественного процесса и его характер. Также крайне важен индивидуальный подход к каждой пациентке, с учетом сопутствующих патологий и возраста.Препараты для лечения рака молочной железы
Важной составляющей большинства лечебных программ при раке является химиотерапия. Показанием к ее проведению является не только определенная стадия заболевания, но и неблагоприятные прогностические факторы. К таким факторам относятся: - Диаметр новообразование, превышающий 2 см. - Возраст до 35 лет. - II–IV степень злокачественности. - Рецепторотрицательность. - Метастатическое поражение лимфоузлов. - Гиперэкспрессия HER2/neu. На сегодняшний день в распоряжении медиков имеется широкий выбор химиотерапевтических средств. Больным, относящимся к группе повышенного риска прогрессирования опухоли, показаны такие противоопухолевые препараты как: СМF (циклофосфан, метотрексат, 5фторурацил), AC (адриамицин, циклофосфан), FAC (5фторурацил, адриамицин, циклофосфан) или сочетание антрациклинов с таксанами (АТ). Было доказано положительное влияние такого подхода на выживаемость больных. При операбельных формах рака проведение химиотерапии перед операцией не повышает показатели выживаемости в сравнении с адъювантным химиотерапевтическим лечением. Но зато оно способствует уменьшению размеров опухоли, благодаря чему есть возможность провести органосохраняющее вмешательство, когда процесс имеет местнораспространенный характер. Если химиотерапевтический курс сочетать с применением таких средств, как трастузумаб и бевацизумаб, можно добиться еще большей эффективности терапии. Гормональное лечение в качестве самостоятельного курса применяют нечасто. Но в некоторых случаях (рецепторпозитивные опухоли у пожилых женщин) оно приводит к длительной ремиссии. Наибольшую эффективность гормонотерапия показала при комплексном лечении больных с новообразованиями, имеющими рецепторы стероидных гормонов.Гормональное лечение при раке имеет два направления:
- Применение средств, которые конкурируют с эстрогенами за контроль над злокачественной клеткой. - Использование препаратов, уменьшающих выработку эстрогенов. По механизму действия к первой группе относятся антиэстрогенные средства. Препаратом выбора при адъювантном лечении является тамоксифен. Он конкурирует за рецепторы в клетках с эстрогенами. Кроме того, он снижает количество клеток в Sфазе, и повышает его в G1фазе. Во вторую группу средств входят ингибиторы ароматазы. Механизм действия этих веществ такой: происходит ингибирование ферментов, отвечающих за продукцию эстрогенов, благодаря чему содержание эндогенных эстрогенов падает. Самыми специфичными являются летрозол и анастрозол. Эти два средства способны ингибировать конверсию андростендиона и тестостерона в эстрон и эстрадиол соответственно. Препараты обеих групп проявляют высокую эффективность и широко используются в качестве первой линии гормонального лечения опухолей груди.Операция как метод лечения рака молочной железы
При опухолях груди вариантов оперативного лечения несколько:
Радикальная мастэктомия, при которой сохраняются грудные мышцы. Эта процедура является стандартной. После нее может проводиться первичная маммопластика.

Ареолосохраняющая мастэктомия. После этого вмешательства также возможна пластическая операция.
Органосохраняющее хирургическое вмешательство и последующее лучевое лечение.
Туморэктомия, которая сочетается с лучевым и медикаментозным лечением. Этот метод применяют для терапии пациенток с внутрипротоковым раком in situ. В таких случаях обязательно исследуют сторожевой лимфоузел. Некоторым больным выполняют интраоперационное облучение (доза 20 Гр).
Многелетняя медицинская практика показывает, что увеличение объема хирургических процедур не оказывает положительного влияния на выживаемость больных. Радикальная мастэктомия выполняется при местнораспространенном процессе или когда опухоль имеет центральную локализацию. Во время операции удаляют клетчатку (подмышечную и межмышечную, также подключичную и подлопаточную). Грудные мышцы сохраняют. Благодаря низкой травматичности процедуры снижается вероятность осложнений (боли, невралгии, венозная недостаточность, лимфостаз). Для того чтобы не допустить психической травмы, проводят одномоментную маммопластику.

При 1 стадии рака молочной железы, а также при стадии 2а возможно проведение органосохраняющей операции. В некоторых случаях можно сохранить грудь и при 3 стадии рака груди (после лучевой и химиотерапии). Органосохраняющие вмешательства положительно влияют на психическое состояние пациенток и качество их жизни. Проведение туморэктомии пожилым женщинам с последующим облучением и гормонотерапией не оказывает серьезного влияния на показатели общей и безрецидивной выживаемости. К реконструктивным вмешательствам современная медицина относится как к важному этапу комплексной терапии. Цель маммопластики – не допустить ухудшения психоэмоционального состояния женщины. Эта процедура может быть первичной и отсроченной.
Пластика груди
Для восстановления формы груди и ее объема сегодня используют два метода:
Эндопротезирование. - Реконструкция с применением аутогенной ткани. При неоперабельном местнораспространенном или метастатическом раке в некоторых случаях проводят паллиативные операции. Они показаны больным с распадом опухоли и кровотечениями. При этом соблюдаются такие правила: - Если у пациентки не выявлено отдаленных метастазов и остаются перспективы лечения, операция должна выполняться, как радикальная. - Вполне вероятно, что адъювантная терапия поможет больной с местнораспространенной опухолью излечиться, а пациентке с отдаленными метастазами она может продлить жизнь на годы. Женщины, прошедшие лечение, должны проходить комплексную диагностику каждые полгода в течение 2 лет. В дальнейшем их обследуют раз в год.
Пластика после удаления груди (фото до и после)



Прогноз выживаемости при раке молочной железы
На сегодняшний день медикам удалось добиться значительных успехов в лечении рака молочной железы. Но при этом лучшие результаты достигаются при начальных стадиях болезни. Это значит, что своевременное выявление рака является главным благоприятным фактором.
Рак молочной железы 1 стадия: прогноз выживаемости
1 степень рака молочной железы характеризуется небольшими размерами опухоли до 2 см, при этом прогноз на 5 лет составляет 75-95%, на 10 лет - 80%;Рак молочной железы 2 стадия: прогноз выживаемости
2 степень рака молочной железы характеризуется размерами опухоли до 5 см, может присутствовать распространение на соседние лимфоузлы, 5-яя продолжительность жизни равна 50-80%, 10-летняя – 40-60%.Рак молочной железы 3 стадия: прогноз выживаемости
3 степень рака молочной железы характеризуется большим размером опухоли больше 5 см, поражаются окружающие ткани и лимфоузлы, пятилетняя продолжительность жизни не больше 50%, десятилетняя – до 30%.Рак молочной железы 4 стадия: прогноз выживаемости
4 стадия рака молочной железы может иметь различные размеры с большим количеством метастазов, 5-летняя выживаемость не более 10%, 10-летняя до 5%.Меры профилактики
Методы профилактики опухолей груди на данный момент разработаны не были. Известно, что защитное действие имеют роды. Женщина, впервые ставшая матерью после 30 лет, в 2-3 раза больше рисует заболеть раком груди, чем женщина родившая до 20, это не касается наличия мутировавших генов. Если у женщины присутствуют мутировавшие гены, то заболеть она может в любом возрасте, не зависимо от беременностей и родов.При мутациях генов BRCA I и II в целях профилактики проводят двустороннюю мастэктомию и овариоэктомию. Таким образом риск развития злокачественного процесса удается снизить более чем на 90%.
Маммография: что это, как делают, расшифровка результатов
Маммография молочных желез включена в стандарты профилактических мероприятий для ранней диагностики рака молочной железы, по достижении 40 летнего возраста каждая женщина обязана пройти
Подробно УЗИ молочных желез: норма, как проходит, расшифровка результатов
УЗИ молочных желез – хороший способ диагностики изменений. Кроме этого, обследование с помощью ультразвука совершенно безболезненно и не наносит вреда организму. Какой-либо подготовки
Подробно Выделения из сосков
Обнаружив выделения из сосков, большинство женщин начинают паниковать, подозревая у себя наличие серьезного заболевания. На самом же деле во многих случаях это явление не является симптомом
Подробно Мастопатия молочных желез: что это такое, схемы лечения и препараты
Мастопатия молочных желез часто встречающееся заболевание у женщин с нарушенным гормональным фоном, характеризующееся появлением болей в груде в середине менструального цикла.
Подробно Диффузный фиброаденоматоз молочных желез лечение

Гормональные препараты для увеличения молочных желез у женщин
2018 Блог о женском здоровье.
Мастопатия код по (МКБ 10 N60) ― серьезная патология, требующая квалифицированного лечения.
Фиброзно-кистозная мастопатия молочной железы (код по МКБ 10 N60.1) и аналогичные ей заболевания подверглись кодировке Международного систематизирования заболеваний десятого пересмотра. Эта классификация используется специалистами по всему миру. Благодаря ей ведется единая официальная статистика, которая также включает случаи, заканчивающиеся смертью.
- Причины возникновения
- Симптоматика
Причины возникновения
Эта болезнь доброкачественного происхождения. Главная ее причина в том, что женский организм в избытке воспроизводит эстроген (мужской гормон) и в дефиците прогестерон (женский гормон). В результате наблюдается формирование соединительного типа ткани, увеличение молочных протоков и эпителию альвеол. Все это происходит локально или диффузно. Наравне с этим может наблюдаться повышение пролактина ― гормона, отвечающего за выработку молока.

Если женщина не ждет ребенка, у нее так же наблюдаются белесые выделения из сосков.
Любые нарушения в работе грудной железы могут спровоцировать развитие такого опасного заболевания, как рак.
Чаще всего причинами мастопатии (МКБ 10 N60) являются:
- воспалительные процессы груди;
- наследственная предрасположенность;
- штучное прерывание беременности;
- нежелание кормить малыша грудью, если есть молоко;
- психологические проблемы (стрессы, переутомление, депрессия, нервное истощение);
- печеночная или почечная недостаточность;

- гинекологические болезни;
- поздняя менопауза;
- ранний сексуальный опыт;
- болезни щитовидки;
- избыточный вес, гиперлипидемия;
- сахарный диабет;
- поздняя беременность.
Это небольшой список тех факторов, которые влияют на зарождение такого заболевания, как кистозная мастопатия. Больше информации может предоставить только медицинский специалист, занимающийся этим вопросом.
Симптоматика
Фибрознокистозная мастопатия 10 классификации делится на два подтипа. Фиброзно-кистозная мастопатия отличается увеличением соединительной ткани, а ее кистозная форма ― появлением новообразований. На начальной стадии они очень маленькие, увидеть их можно только с помощью специализированной техники.

Со временем кисты увеличиваются настолько, что даже деформируют грудь пациентки. Если болезнь узлового типа, то наблюдается увеличение лимфатических узлов.
Симптоматика мастопатии (код по МКБ 10 N60):
- во время пальпации нащупываются уплотнения;
- из сосков появляются специфические выделения зеленоватого оттенка;
- имеют место болезненные ощущения молочной железы;
- может наблюдаться увеличение груди;
- во время второй половины менструального цикла молочная железа уплотняется. Это обусловлено застоем венозной крови.
Только после сопоставления всех результатов, оценки общего состояния, на какой стадии находится кистозная мастопатия или ее фиброзно-кистозный тип, специалист назначает необходимое лечение.
Лечебные и профилактические меры
Хотя ФКМ и доброкачественная, однако, рак на ее фоне развивается довольно часто. Своевременное обращение к специалисту, позволяет диагностировать фиброзно-кистозное заболевание груди на начальных этапах и сделать лечение максимально эффективным.
В таком случае врач назначает комплексное лечение, которое включает в себя прием гормонов, гомеопатических веществ, витаминов и минералов, а также привлекаются народные средства. В обязательном порядке следует отказаться от губительных привычек, нормализовать режим сна. Такой подход дает возможность человеческому организму самому активно бороться с патологиями.
Особое внимание уделяется правильному и сбалансированному питанию женщины. Оптимально витаминизированная пища положительно влияет на гормональный фон, помогая стабилизировать его, нормализует деятельность всех систем и органов тела человека. Наличие антиоксидантов справляется с превращением кисты в злокачественные виды.

Кистозная мастопатия подлежит излечению, если найти и обезвредить причину нарушения гормонального фона. Вышеперечисленные методы действенны, если выполнять все назначения медицинских специалистов, неуклонно следуя им. В более тяжелых случаях также могут назначить хирургические манипуляции, если более щадящие методы не приносят должного результата.
Если есть какие-либо опасения на наличие фиброзно-кистозной мастопатии, женщине следует сразу же пройти консультацию в таких врачей: онколог, маммолог, гинеколог. Наведываться к гинекологу необходимо систематически, особенно после тридцати лет всем представительницам прекрасного пола.
Чтобы уберечься от фиброзно-кистозной мастопатии необходимо практиковать такие профилактические меры:
- обратить внимание на полезную «диету» (исключить все вредные продукты, алкогольные напитки, есть больше каш, фруктов и овощей);
- не носить синтетическое, сдавливающее белье. В гардеробе должны быть бюстгальтеры из натуральных тканей;
- стабилизировать собственный вес;
- придерживаться психологического здоровья: минимум плохих эмоций и максимум положительных.
gormonys.ru
Подходы к классификации и лечению фиброзно-кистозной мастопатии
В соответствии с отечественной классификацией выделяют диффузную и узловую формы фиброзно-кистозной мастопатии.
Оба вида заболевания имеют сходные симптомы, но при узловом помимо болезненности в ткани молочной железы при пальпации определяются плотные подвижные узелки различного размера.
В Международной классификации болезней Х пересмотра фиброзно-кистозная мастопатия рассматривается в рубрике доброкачественной дисплазии молочной железы (N 60).

- Врач рассказала, как забеременеть быстро и эффективно! Смотри, пока не удалили...
2 Причины возникновения
Факторы, предрасполагающие к формированию фиброзно-кистозной мастопатии:
- поздние роды (после 30) или их отсутствие;
- более 3 искусственных абортов;
- малый срок лактации;
- отсутствие регулярной половой жизни;
- относительная или абсолютная гиперэстрогения (повышение уровня эстрогенов).

3 Диагностика и лечение
При появлении болей в груди необходимо обратиться к врачу (маммологу, онкологу) и пройти обследование. В России фиброзно-кистозная мастопатия лечится онкологами, а не гинекологами, несмотря на то, что является доброкачественной патологией. Перечень необходимых обследований:
- осмотр и пальпация МЖ;
- ультразвуковое исследование МЖ;
- маммография;
- пункционная биопсия.

С целью визуализации изменений в молочной железе проводится ультразвуковое исследование (до 40 лет) или маммография (после 40 лет, при необходимости и в более раннем возрасте). При выявлении узловых образований рекомендуется их пунктирование под контролем УЗИ с исследованием полученного материала. Это необходимо для исключения злокачественного характера новообразования.
Лечение заболевания зависит от формы. При узловой мастопатии проводят оперативное вмешательство с удалением образований. При диффузной форме показано консервативное лечение. Основой терапии является применение гормональных препаратов. Наиболее популярными в настоящий момент являются средства для наружного использования на основе натурального прогестерона (Прожестожель, Крайнон).
klimakspms.ru
Рак молочной железы: код по МКБ-10, стадии заболевания и методы лечения
Приветствуем на нашем сайте всех читателей, интересующихся темой рака молочной железы (РМЖ). На сегодняшний день - это одна из самых изученных и изучаемых видов онкологии. Этой серьезной теме и посвящена наша статья.
Мы рассмотри, что представляет собой заболевание, как оно кодируется международным классификатором и как развивается патологический процесс.
Понятие о раке
Для рака молочной железы код по МКБ-10 - С50. В эту группу входит опухоль, развивающаяся в зоне САК (ареола+сосок), в центральной части железы и разных ее квадрантах. В том числе, как С50.8 кодируется поражение, выходящее за указанные пределы.
Под раком понимают исключительно злокачественное новообразование, затрагивающее железистую ткань груди. Согласно ВОЗ - это наиболее распространенная форма «женского» рака, поражающая девушек от 13 лет и развивающаяся у взрослых женщин до 90 лет включительно.
Причины болезни
На сегодняшний день они неизвестны. Ни один из канцерогенных факторов связать с развитием данного недуга пока убедительно не удалось. Факторами, которые способствуют развитию этого вида онкопатологии считают:
- раннее начало менструации (до 12 лет);
- нарушение цикла;
- отсутствие беременностей, особенно закончившихся родами и грудным вскармливанием;
- нарушение лактации;
- позднее наступление менопаузы (после 55 лет);
- длительное употребление гормональных препаратов;
- злоупотребление алкогольными напитками, табакокурение;
- ГБ и атеросклероз;
- эндокринные патологии (избыточный вес, диабет);
- рак половых органов в анамнезе;
- наличие рака молочной железы у кровных родственников.
 Выявлена связь между развитием РМЖ и попаданием в человеческий организм BLV (вируса коровьего лейкоза). Причем этот фактор предположительно более значим, чем все традиционные перечисленные выше факторы. Вызывает ли вирус собственно рак или провоцирует пролиферацию имеющихся в организме раковых клеток не известно.
Выявлена связь между развитием РМЖ и попаданием в человеческий организм BLV (вируса коровьего лейкоза). Причем этот фактор предположительно более значим, чем все традиционные перечисленные выше факторы. Вызывает ли вирус собственно рак или провоцирует пролиферацию имеющихся в организме раковых клеток не известно.
Зато стало известно, что лактационный белок ELE5, отчасти отвечающий за лактацию, при развитии рака стимулирует стремление иммунных клеток к месту роста опухоли и прорастание в этой зоне новых сосудов. Что не губить опухоль, а помогает ее росту.
открытие в будущем может привести к нахождению революционного метода лечения данного заболевания. Пока же основным методом считается операция.
Классификация TNM и стадии болезни
Классифицируется опухоль по степени распространенности:
- первичная (T);
- с поражением регионарных лимфоузлов (N);
- с наличием отдаленных метастаз (М).
Первичная опухоль может быть очень маленькой, без каких-либо прорастаний в окружающие ткани. Это так называемый рак in situ (на месте), маркируется он «Tis». В эту группу относят протоковую и дольковую карциному, болезнь Педжета.
Более крупные опухоли классифицирую по стадиям. Принято выделять 4 основные стадии болезни:
- Т1 - новообразование не достигает 2 см, не метастазирует, не прорастает в окружающие ткани.
- Т2 (а) - в эту группу относят опухоли до 2 см, прорастающие к окружающую их клетчатку. Либо локализованные, но более крупные новообразования (2-5 см в диаметре).
- Т2 (б) - опухоль не превышает 5 см, но метастазирует в регионарные лимфоузлы.
- Т3 (а) - новообразование разрастается до 5 см и более, может прорастать в мышцы груди. Для этой стадии характерны выделения из соска (коричневые, кровянистые), появление язвочек на коже, изменение формы груди, втягивание соска, синдром «лимонной корки» и отек тканей пораженной области. Регионарных метастазов нет.
- Т3 (б) - размеры опухоли остаются такими же, но обнаруживаются метастазы в парастернальных, подмышечных и подключичных лимфатических узлах.
- Т4 - в эту группу включают опухоли любого размера, если они сопровождаются разрастанием в окружающие ткани, дессиминированием на кожу с образованием узелков и язв. В этой стадии патпроцесса рак распространяется на вторую молочную железу, поражает другие органы, лимфатические узлы, причем не только близлежащие.
 Процесс переходит в терминальную фазу. На этой стадии развития болезнь практически не поддается лечению.
Процесс переходит в терминальную фазу. На этой стадии развития болезнь практически не поддается лечению.
Признаки РМЖ
К сожалению, при раке in situ никаких симптомов практически никогда нет. За исключением болезни Педжета. Ее признаки имитируют псориаз или экзему.
К первым признакам РМЖ относят пальпаторно определяемые массы:
- подвижные;
- практически безболезненные;
- небольшого диаметра.
С развитием опухолевого процесса новообразование фиксируется в железистой ткани, нарушается его подвижность. Молочная железа меняется в объеме, деформируется, кожа над разрастающимися тканями отекает, краснеет и шелушится. Из соска появляются выделения вначале розовые с алыми прожилками, затем коричневые.
Похожие симптомы (особенно ранние) могут быть при интрадуктальной (внутрипротоковой) папилломе. Опухоль доброкачественная, но склонная к озлакачествлению. Характерным отличием папиллярного образования считается уменьшение опухоли в размере при надавливании на уплотнение и выделение из соска экссудата.
Диагностика заболевания
При постановке диагноза обследование начинается с пальпации и осмотра желез. В качестве аппаратных методов приемлемы:
- различные виды маммографии;
Для подтверждения грозного заболевания делается биопсия и цитологическое исследование тканей.
Лечение
Основной метод лечения операция. Применяются органосохраняющие методы, частичная резекция при малых, ограниченных, не метастазирующих опухолях и полное удаление пораженной железы (мастэктомия). Частичная резекция молочной железы обычно дополняется радиолучевым методом лечения. После удаления данное заболевания во многих случаях не рецидивирует, если нет метастаз.
На этом мы прощаемся с вами, дорогие читатели, до новых статей. Заходите на наш сайт за новой информацией и делитесь ею с друзьями через соцсети.
krasivayagrud.ru
Кодировка рака молочной железы по МКБ 10
Онкологические процессы в груди у женщин встречаются достаточно часто, особенно после 40 лет или в момент наступления менопаузы.
- Этиологические факторы
- Разновидность локализации
Во всем мире рак молочной железы в МКБ 10 имеет код С50, исключая рак на коже груди, который относится к кожным заболеваниям онкологического плана (С43.5-С44.5).
 Международная классификация болезней 10 прочтения является нормативным документом в диагностике, лечении и методах профилактики развития онкологической патологии. Статистические данные позволяют провести анализ региональной заболеваемости, проанализировать выполнение клинических протоколов лечения.
Международная классификация болезней 10 прочтения является нормативным документом в диагностике, лечении и методах профилактики развития онкологической патологии. Статистические данные позволяют провести анализ региональной заболеваемости, проанализировать выполнение клинических протоколов лечения.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив - Клинические протоколы МЗ РК - 2007 (Приказ №764)
Молочной железы неуточненной части (C50.9)
Общая информация
Краткое описание
Самая частая опухоль у женщин, относящаяся к классическим гормонообусловленным онкологическим заболеваниям; развивается в органе, являющемся частью репродуктивной системы организма. Эти опухоли происходят из эпителиальной ткани протоков или долек молочной железы - "мишени" для гормонов, вырабатываемых яичниками (эстрогены и прогестины).
В среднем в Республике Казахстан ежегодно выявляется около 3000 больных раком молочной железы, из которых умирают более 1380 женщин. В частности, в 2005 году зарегистрировано 2954 случаев рака молочной железы, что составило 19,5 (32, 3 в г. Алматы) на 100 000 населения. Летальность на 1 году жизни составляет 10,8 %, а 5-летняя выживаемость 49,3 %.
Код протокола:
H-S-008 "Злокачественные новообразования молочной железы. Рак молочной железы"
Профиль : хирургический
Этап:
стационар
Код (коды) по МКБ-10:
C50 Злокачественное новообразование молочной железы
Классификация
Гистологическая классификация опухолей молочной железы
В настоящее время принято использовать гистологическую классификацию Международного противоракового союза (2002 г., 6-е издание).
| А | Неинвазивный рак (in situ): |
| Внутрипротоковый (интраканаликулярный) рак in situ | |
| Дольковый (лобулярный) рак in situ | |
| В | Инвазивный рак (инфильтрирующая карцинома): |
| Протоковый | |
| Дольковый | |
| Слизистый (муцинозный) | |
| Медуллярный (мозговидный) | |
| Тубулярный | |
| Апокриновый | |
|
Другие формы (папиллярный, плоскоклеточный, ювенильный, веретеноклеточный, псевдосаркоматозный и др.) |
|
| С | Особые (анатомо-клинические) формы: |
| Рак Педжета | |
| Воспалительный рак |
Чаще всего у больных встречается инвазивный протоковый рак (50-70%), затем дольковый (20%). Протоковый рак характеризуется более частым распространением по молочным ходам, а дольковый - первичной множественностью и двусторонностью.
МЕЖДУНАРОДНАЯ КЛАССИФИКАЦИЯ TNM
В настоящее время используется классификация опухолей по системе TNM международного противоракового союза (2002 г.). Стадия рака устанавливается при первичном обследовании больного, а затем уточняется после операции (pTNM).
Классификация относится только к карциномам и касается как мужской груди, так и женской молочной железы.
В случае наличия первично-множественных синхронных опухолей в одной молочной железе, для классификации должна быть взята опухоль с самой высокой
категорией Т. Синхронные двусторонние опухоли молочной железы должны классифицироваться независимо друг от друга чтобы дать возможность разделения случаев по гистологическому типу.
Для оценки категорий Т, N и M должны использоваться следующие методы:
Анатомические области:
1. Сосок (С 50.0).
2. Центральная часть (С 50.1).
3. Верхневнутренний квадрант (С 50.2).
4. Нижневнутренний квадрант (С 50.3).
5. Верхненаружный квадрант (С 50.4).
6. Нижненаружный квадрант (С 50.5).
7. Подмышечный хвост (С 50.6).
Регионарные лимфоузлы:
1. Подмышечные (ипсилатеральные), межгрудные узлы (Роттера) и лимфоузлы вдоль подмышечной вены и ее ветвей которые могут быть разделены на следующие уровни:
Уровень I (нижняя часть подмышечной ямки): лимфоузлы, расположенные латерально по отношению к латеральной границе малой грудной мышцы;
Уровень II (средняя часть подмышечной ямки): лимфоузлы, расположенные между медиальной и латеральной границей малой грудной мышцы, и межгрудные лимфоузлы (Роттера);
Уровень III (верхушечная часть подмышечной ямки): апикальные лимфоузлы и узлы расположенные медиально по отношению к медиальному краю малой грудной мышцы, за исключением тех, которые определяются как подключичные.
Примечание. Внутримаммарные лимфоузлы кодируются как подмышечные лимфоузлы.
2. Подключичные (ипсилатеральные) лимфоузлы.
3. Внутримаммарные (ипсилатеральные) лимфоузлы: лимфоузлы в межреберных областях по краю грудины в эндоторакальной фасции.
4. Надключичные (ипсилатеральные) лимфоузлы.
Метастазы в любых других лимфоузлах определяются как отдаленные метастазы (М1), включая шейные или контралатеральные внутримаммарные лимфоузлы.
Под символами TNM подразумевают: T - первичная опухоль.
| Тх | Недостаточно данных для оценки первичной опухоли. |
| Т0 | Опухоль в молочной железе не определяется. |
| Тis |
Прединвазивная карцинома (carcinoma in situ) Тis (DCIS) - протоковая карцинома in situ Тis (LCIS) - дольковая карцинома in situ Тis (Paget) - болезнь Педжета (соска) без опухоли Примечание: болезнь Педжета с наличием опухоли классифицируется в соответствии с размером опухоли. |
| Т1 | Опухоль не более 2 см в наибольшем измерении |
| Т1mic |
Микроинвазия до 0,1 см в наибольшем измерении Примечание: микроинвазией считают распространение раковых клеток за пределы базальной мембраны с очагами менее 0,1 см Если очаги микроинвазии множественные, классифицируется наибольший по размеру очаг (нельзя суммировать размеры микроочагов) Наличие множественных очагов микроинвазии следует отмечать дополнительно |
| Т1а | Опухоль более 0,1 см, но не более 0,5 см в наибольшем измерении |
| Т1b | Опухоль более 0,5 см, но не более 1 см в наибольшем измерении |
| Т1с | Опухоль более 1 см, но не более 2 см в наибольшем измерении |
| T2 | Опухоль более 2 см, но не более 5 см в наибольшем измерении |
| Т3 | Опухоль более 5 см в наибольшем измерении |
| Т4 |
Опухоль любого размера с прямым распространением на грудную стенку или кожу Примечание: грудная стенка включает ребра, межреберные мышцы и переднюю зубчатую мышцу, но не грудную мышцу |
| Т4a | Распространение на грудную стенку |
| Т4b |
Отек (включая «лимонную корочку»), или изъязвление кожи молочной железы, или сателлиты в коже молочной железы |
| Т4c | Признаки перечисленные в 4а и 4b вместе |
| Т4d | Воспалительная форма рака молочной железы |
Примечание: воспалительная карцинома молочной железы характеризуется диффузной бурой индурацией кожи с эризипелоидным краем, обычно без подлежащей массы. Если биопсия кожи указывает на отсутствие вовлеченности в процесс и нет локализованного с определяемыми размерами первичного рака, категория Т есть рТх при патогистологическом стадировании воспалительной карциномы (Т4d).
Кожа, покрытая ямочками, втяжение соска или другие изменения кожи, за исключением тех, что бывают при Т4b и Т4d , могут оцениваться как Т1, Т2, или Т3, не влияя при этом на классификацию.
N - регионарные лимфатические узлы.
| NX | Недостаточно данных для оценки состояния регионарных лимфатических узлов |
| N0 | Нет признаков метастатического поражения регионарных лимфатических узлов |
| N1 |
Метастазы в смещаемых подмышечных лимфатических узлах (е) на стороне поражения |
|
N2
N2а N2b |
Метастаз в неподвижном ипсилатеральном подмышечном лимфатическом узле (ах) или в клинически явном ипсилатеральном внутримаммарном лимфоузле (ах) При отсутствии клинически явных метастазов в подмышечных лимфоузлах метастаз в подмышечном лимфатическом узле (ах), сцепленных друг с другом или с другими структурами Метастаз только в клинически явном внутримаммарном лимфоузле (ах), при отсутствии клинически явного метастаза в подмышечном лимфоузле |
| N3 |
Метастаз в ипсилатеральном подключичном лимфатическом узле (ах) с поражением подмышечных лимфоузлов или без них; или в клинически явном ипсилатеральном внутримаммарном лимфоузле(ах) при наличии клинически явных метастазов в подмышечных лимфоузлах; или метастаз в ипсилатеральном надключичном лимфоузле(ах) с поражением подмышечных или внутримаммарных лимфоузлов или без них |
|
N3а N3b N3с |
Метастаз в подключичном лимфоузле (ах) Метастазы во внутримаммарных и подмышечных лимфоузлах |
|
Примечание. «Клинически явные» означает выявленные в результате клинического исследования или применения средств визуализации (за исключением лимфосцинтиграфии) |
М - отдаленные метастазы.
рTNM патогистологическая классификация.
рТ - первичная опухоль.
Для патогистологической классификации требуется исследование первичной карциномы, при отсутствии макроскопической опухоли по краям резекции. Случай можно классифицировать как рТ, если по краю имеется только микроскопическая опухоль.
Примечание. При классификации рТ размер опухоли есть величина инвазивного компонента. Если имеется большой компонент in situ (например 4 см) и малый инвазивный компонент (например, 0,5 см), опухоль классифицируется как рТ1а.
рN - регионарные лимфатические узлы.
Для гистопатологической классификации может быть предпринято исследование одного или более сторожевых лимфоузлов. Если классификация основывается только на биопсии сторожевого лимфоузла без последующей диссекции подмышечных лимфоузлов, то ее следует обозначать (sn) (sentinel node - сторожевой узел), например: pN1 (sn).
| рN1mi | Микрометастаз (более 0,2 мм, но не больше 2 мм в наибольшем измерении) |
| РN1 |
Метастазы в 1-3 ипсилатеральных подмышечных лимфоузлах (е) и/или в ипсилатеральных внутримаммарных узлах с микроскопическими метастазами выявленными в результате диссекции сторожевого лимфоузла, но клинически не явными |
| рN1а |
Метастазы в 1-3 подмышечных лимфоузлах (е), среди них по крайней мере один более 2 мм в наибольшем измерении |
|
рN1b рN1с |
Внутримаммарные лимфоузлы с микроскопическими метастазами, выявленными в результате диссекции сторожевого лимфоузла, но клинически не явными Метастазы в 1-3 подмышечных лимфоузлах и внутримаммарных лимфоузлах с микроскопическими метастазами, выявленными в результате диссекции сторожевого лимфоузла, но клинически не явными |
| рN2 |
Метастазы в 4-9 ипсилатеральных подмышечных лимфоузлах или в клинически явных ипсилатеральных внутримаммарных лимфоузлах, при |
|
Примечание. «Клинически не явные» означает не выявленные в результате клинического исследования или применения средств визуализации (за исключением лимфосцинтиграфии); «клинически явные» означает выявленные в результате клинического исследования или применения средств визуализации (за исключением лимфосцинтиграфии), или макроскопически визуальные. |
|
| рN2а |
Метастазы в 4-9 подмышечных лимфоузлах, среди них по крайней мере один размером более 2 мм |
| рN2b |
Метастаз в клинически явном внутримаммарном лимфоузле (ах) при отсутствии метастазов в подмышечных лимфоузлах |
| рN3 |
Метастазы в 10 или более ипсилатеральных подмышечных лимфоузлах; или в ипсилатеральных подключичных лимфоузлах; или в клинически явных ипсилатеральных внутримаммарных лимфоузлах, при наличии одного или более пораженных подмышечных лимфоузлов; или в более чем 3 подмышечных лимфоузлах с клинически не явными микроскопическими метастазами во внутримаммарных лимфоузлах; или в ипсилатеральных надключичных лимфоузлах |
| рN3а |
Метастазы в 10 или более подмышечных лимфоузлах (по крайней мере, один из них больше 2 мм) или метастазы в подключичных лимфоузлах |
| рN3b |
Метастаз в клинически явном внутримаммарном лимфоузле (ах) при наличии пораженного подмышечного лимфоузла (ов); или метастазы в более чем 3 подмышечных лимфоузлах и во внутримаммарных лимфоузлах с микроскопическим метастазом, выявленным при диссекции сторожевого лимфоузла, но клинически не явным |
| рN3с | Метастаз в надключичном лимфоузле (ах) |
рМ - отдаленные метастазы. Категории рМ соответствуют категориям М.
G гистопатологическая классификация
G1 - высокая степень дифференцировки.
G2 - средняя степень дифференцировки.
G3 - низкая степень дифференцировки.
R классификация
Отсутствие или наличие остаточной опухоли после лечения описывается символом R. Определения R классификации:
RX - наличие остаточной опухоли не может быть установлено.
R0 - остаточная опухоль отсутствует.
R1 - микроскопическая остаточная опухоль.
R2 - макроскопическая остаточная опухоль.
Группировка по стадиям
| Стадия 0 | TiS | N0 | M0 |
| Стадия I | T1* | N0 | M0 |
| Стадия IIА | T0 | N1 | M0 |
| T1* | N1 | M0 | |
| T2 | N0 | M0 | |
| Стадия IIB | T2 | N1 | M0 |
| T3 | N0 | M0 | |
| Стадия IIIА | T0 | N2 | M0 |
| T1* | N2 | M0 | |
| T2 | N2 | M0 | |
| T3 | N1, N2 | M0 | |
| Стадия IIIB | T4 | N0, N1, N2 | M0 |
| Стадия IIIC | любая Т | N3 | M0 |
| Стадия IV | любая T | любая N | M1 |
Примечание. *Т1 включает Т1mic (микроинвазия 0,1 см или менее в наибольшем измерении).
|
Tis T1mic T1a T1b T1c T4a T4b T4d |
in situ £ 2см £ 0,1 см > 0,1 до 0,5 см > 0,5 до 1 см > 1 до 2 см > 2 до 5 см > 5 см Грудная стенка/кожа Грудная стенка Отек кожи/изъязвление, сателлитные узелки на коже Признаки характерные для T4a и T4b Воспалительная карцинома |
| N1 |
Подвижные подмышечные |
pN1mi pN1a pN1b pN1c |
Микрометастазы, > 0,2 мм £ 2 мм 1-3 Подмышечных узла Внутримаммарные узлы с микрометастазом, выявленном при биопсии сторожевого узла, но клинически неопределяемом 1-3 Подмышечных узла и внутримаммарные узлы с микрометастазом, выявляемом при биопсии сторожевого узла, но клинически неопределяемом |
| N2a |
Неподвижные подмышечные |
pN2a | 4-9 Подмышечных узлов |
| N2b |
Внутримаммар- ные клинически определяемые |
pN2b |
определяемые без подмышечных узлов |
| N3a | Подключичные | рN3a |
³ 10 Подмышечных узлов или подключичный узел (узлы) |
| N3b |
Внутримаммар- ные и подмышеч- ные |
рN3b |
Внутримаммарные узлы, клинически определяемые с подмышечным узлом (узлами) или > 3 подмышечных узла и внутримаммарных узлов с микрометастазами, которые выявляются при биопсии сентинельного (сторожевого узла), но клинически неопределяемых |
| N3c | Надключичные | рN3c | Надключичные |
Факторы и группы риска
Классификация факторов риска
1. Факторы, характеризующие функционирование репродуктивной системы организма:
Менструальная функция;
Половая функция;
Детородная фуцкция;
Лактационная функция;
2. Гиперпластические и воспалительные заболевания яичников и матки.
Эндокринно-метаболические факторы
, обусловленные сопутствующими и предшествующими заболеваниями:
1. Ожирение.
2. Гипертоническая болезнь.
3. Сахарный диабет.
4. Заболевание печени.
5. Атеросклероз.
6. Заболевания щитовидной железы.
7. Дисгормональные гиперплазии молочных желез.
Генетические факторы
(носители BRCA-1или BRCA-2 генов):
1. РМЖ у кровных родственников (наследственные и «семейные» РМЖ).
2. Молочно-яичниковый синдром (РМЖ и рак яичников в семье).
Экзогенные факторы
:
1. Ионизирующая радиация.
2. Химические канцерогены, в том числе и курение.
3. Избыточное потребление животных жиров, высококалорийная диета.
4. Вирусы.
5. Прием гормонов.
Диагностика
Диагностические критерии
Жалобы (нет патогномоничных симптомов, характерных для рака молочной железы).
Могут быть жалобы на наличие образования в молочных железах, гиперемию, отек, морщинистость, втяжения или выпячивания на ней, сужение ареолярного поля и т.д.
Анамнез: наличие онкологических заболеваний у близких родственников, начало месячных, возраст первой беременности и первых родов, прием ОК или ГЗТ, гинекологические заболевания.
Физикальное обследование
1. Осмотр молочных желез.
При осмотре определяют:
Симметричность расположения и форму молочных желез;
Уровень стояния сосков и их вид (втяжение, отклонение в сторону);
Состояние кожи (гиперемия, отек, морщинистость, втяжения или выпячивания на ней, сужение ареолярного поля и т.д.);
Патологические выделения из соска (количество, цвет, длительность);
Наличие отека руки на стороне поражения.
2. Пальпация молочных желез (в вертикальном и горизонтальном положениях).
3. Пальпация регионарных и шейно-надключичных лимфатических узлов (как правило, производят в вертикальном положении).
Лабораторные исследования
Лабораторные исследования, которые необходимо выполнять при первичном обращении больной до начала лечения: общий анализ крови, группа крови, Rh-фактор, общий анализ мочи, биохимический анализ крови (мочевина, билирубин, глюкоза), RW (реакция Вассермана), коагулограмма, ЭКГ (электрокардиография).
Инструментальные исследования
Рентгенологическая диагностика является одним из ведущих методов выявления рака молочной железы, особенно если опухоль небольших размеров и не пальпируется. Маммография показана всем больным раком молочной железы.
Методы обследования, которые необходимо выполнить больной до начала лечения:
1. Пункционная биопсия опухоли с цитологическим исследованием или трепан-биопсия с определением уровня экспрессии ЭР, ПР, Her-2/neu и других генетических факторов.
2. Ультразвуковое исследование органов брюшной полости.
3. Рентгенологическое исследование легких.
4. Остеосцинтиграфия (в учреждениях, оснащенных радиоизотопной лабораторией).
5. Ультразвуковое исследование молочных желез, регионарных лимфоузлов.
Маммография и УЗИ дополняют друг друга, т.к. при маммографии могут быть видны опухоли которые не определяются при УЗИ, и наоборот.
Морфологическая диагностика:
1. Цитологическая (пункционная) биопсия (тонкоигольная биопсия).
2. Трепан-биопсия или секторальная резекция молочной железы.
Показания для консультации специалистов.
Обязательно: консультация гинеколога.
При необходимости консультация эндокринолога, невропатолога, уролога, радиолога, химиотерапевта, других смежных специалистов по показаниям.
Перечень основных диагностических мероприятий:
1. Определение гемоглобина.
2. Подсчет лейкоцитов в камере Горяева.
3. Подсчет эритроцитов на КФК.
4. Определение СОЭ.
5. Гематокрит.
6. Подсчет лейкоцитарной формулы.
7. Общий анализ мочи.
8. Определение общего белка.
9. Цитологическое исследование и гистологическое исследование ткани.
10. Определение времени свертываемости капиллярной крови.
11. Подсчет тромбоцитов.
12. Исследование крови на ВИЧ.
13. Микрореакция.
14. HbsAg, Anti-HCV.
15. Определение белковых фракций.
16. Определение билирубина.
17. Коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, ачтв, фибринолитическая активность плазмы, гематокрит.
18. Определение остаточного азота.
19. Определение глюкозы.
20. Определение АЛТ.
21. Определение АСТ.
22. Тимоловая проба.
23. Определение группы крови и Резус-фактора.
24. УЗИ органов брюшной полости.
25. Электрокардиография.
26. Рентгенография грудной клетки в двух проекциях.
27. УЗИ молочных желез.
28. Маммография.
29. Дуктография.
30. УЗИ органов малого таза.
31. Магнитно-резонансная томография (МРТ) молочной железы.
32. Компьютерная томография (КТ) молочной железы.
Перечень дополнительных диагностических мероприятий:
1. Консультация кардиолога.
Дифференциальный диагноз
| Жалобы |
Физикальные данные |
УЗИ, маммография |
Морфологически е признаки |
|
| РМЖ |
Наличие образования в молочной железе, гиперемия, отек, морщинистость, выпячивания на ней, |
При осмотре наличие При пальпации наличие опухоли в МЖ, увеличенных регионарных лимфоузлов |
Наличие образование в молочной железе, кальцинатов, увеличение регионарных лимфоузлов |
Наличие клеток опухоли в мазках. Заключение патоморфолога о наличии злокачественной опухоли |
|
Воспалительные заболевания МЖ |
Гиперемия, гипертермия, боли в молочной железе, гнойные выделения |
При осмотре гиперемия При пальпации наличие болезненного уплотнения в МЖ, возможны реактивно увеличенные иногда лимфоузлы |
Наличие полости с жидкостным содержимым без четких границ |
Наличие элементов гнойного воспаления, лейкоцитов, нейтрофилов макрофагов, фибробластов в мазках. Гистологически - картина абсцесса, гнойная инфильтрация |
|
Фиброаденома, цистаденома МЖ, локализованный фиброаденома тоз |
Наличие образования в молочной железе, боли |
При осмотре возможна деформация МЖ. наличие уплотнения в МЖ |
Наличие образования с четкими контурами, при маммографии - наличие «ободка безопасности» |
Наличие пери-, интраканали- кулярной и смешанной фиброаденомы |
|
Киста молочной железы |
Наличие мягко-эластичного молочной железе, боли, выделения из соска |
При осмотре возможна деформация МЖ. При пальпации наличие образования мягко-эластической консистенции в МЖ |
Наличие полости с жидким содержимым с четкими контурами |
Наличие стенки кисты, жидкого содержимого |
Лечение за рубежом
Пройти лечение в Корее, Израиле, Германии, США
Получить консультацию по медтуризму
Лечение
Тактика лечения
Цели лечения:
достижение радикализма лечения.
Немедикаментозное лечение
РМЖ - одно из немногих онкологических заболеваний, при котором лечение всех стадий многовариантно.
Несмотря на значительный прогресс в разработке новых методов лечения РМЖ, хирургическое вмешательство по-прежнему остается основным, а в ряде случаев - единственным методом лечения этого заболевания (Са in situ).
Выбор того или иного вида радикальной операции определяется не только степенью распространения опухолевого процесса, но и клинической формой, локализацией опухоли, возрастом больных и некоторыми другими факторами характеризующими их общее состояние.
В последнее время все большее значение придается вопросам улучшения качества жизни, которое достигается выполнением органосохраняющих операций на молочной железе, а также реконструктивно-восстановительных операций с использованием местных тканей.
Органосохраняющие операции при РМЖ обеспечивают, наряду с высокими показателями выживаемости, хорошие косметические и функциональные результаты. Социально-трудовая реабилитация больных после сегментарной резекции молочной железы происходит быстрее, чем после мастэктомии.
Показания к выполнению органосохраняющих операций на молочной железе:
Наличие узловой формы рака размером до 2,5 см;
Отсутствие мультицентричности и мультифокальности опухолевого роста (на маммо-граммах, УЗИ, клинически);
Медленный и умеренный темпы роста, удвоение размера опухоли не быстрее чем за 3 месяца (по данным анамнеза);
Благоприятное соотношение размеров молочной железы и опухоли для получения хорошего косметического результата операции;
Отсутствие отдаленных метастазов;
Допустимо наличие одиночных метастазов в подмышечной области;
Реконструктивно-восстановительные операции могут выполняться при I-III стадиях РМЖ по желанию пациентки при любой локализации опухоли.
Женщина должна быть ознакомлена со всеми видами хирургических вмешательств.
Техника проведения лучевой терапии
Лучевая терапия молочной железы и зон регионарного метастазирования (надподключичной, подмышечной) осуществляется тормозным излучением ускорителя (6 МэВ) или на гамма-терапевтических аппаратах (1,25 МэВ), а парастернальной зоны - путем чередования фотонного и электронного пучков или только электронным излучением до 20 МэВ в зависимости от глубины залегания цепочки парастернальных лимфатических узлов.
Облучение парастернальной зоны с помощью 60С о или только фотонным пучком с энергией свыше 4 МэВ чревато развитием постлучевого пульмонита, медиастинита, перикардита. Предоперационную лучевую терапию во многих научных центрах мира не проводят, за исключением местно-распространенного РМЖ резистентных к неоадъювантной химиотерапии и эндокринотерапии.
Послеоперационное облучение передней грудной стенки после мастэктомии или облучения оставшейся молочной железы после радикальной резекции осуществляется фотонным пучком 1,25 МэВ или 6 МэВ с тангенциальных полей, направленных таким образом чтобы в зону 100%-й изодозы попадало не более 2 см легочной ткани.
Тангенциальные поля. Границы:
1. Верхняя - уровень грудинно-ключичного сочленения (угол Луиса); если необходимо, верхняя граница может быть расположена выше, чтобы включить всю молочную железу.
2. Медиальная - вдоль середины грудины.
3. Нижняя - на 2 см ниже субмаммарной (переходной) складки.
4. Латеральная - на 2 см латеральнее пальпируемой ткани молочной железы, обычно вдоль среднеподмышечной линии.
В послеоперационном периоде после мастэктомии границы тангенциальных полей следующие:
1. Верхняя - угол Луиса.
2. Медиальная - срединная линия тела.
3. Нижняя - на уровне субмаммарной складки противоположной железы.
4. Латеральная - средняя подмышечная линия.
При нетипичной локализации послеоперационого рубца и расположении его за пределами обозначенных границ полей облучения, рекомендуется дополнительное облучение зоны рубца с захватом тканей не менее чем на 2 см за его пределами. Такое облучение должно осуществляться электронным пучком или с помощью контактной лучевой терапии.
Надподключичное поле.
Облучение надподключичных и подмышечных лимфатических узлов происходит с переднего поля и наклоном пучка на 10-150 к одноименной стороне, чтобы избежать облучения пищевода и трахеи.
Верхний край поля - на уровне верхнего края перстнещитовидного углубления.
Медиальная граница - середина грудины.
Латеральная граница - медиальный край головки плеча; при необходимости облучения всей подмышечной впадины боковая граница должна быть расширена до латерального края головки плеча, которая должна быть прикрыта защитным блоком.
Нижняя граница соприкасается с верхней границей тангенциального поля на уровне прикрепления второго ребра к грудине (угол Луиса).
Всегда обязательно защищаются свинцовым блоком гортань, пищевод, трахея.
Заднее подмышечное поле используется при необходимости облучения всей подмышечной зоны.
Медиальная граница поля расположена на 1 см кнутри от края грудной клетки.
Верхняя граница - верхний край ключицы.
Боковая граница - латеральный край головки плеча.
Нижняя граница - тот же уровень, что и нижний край надподключичного поля.
Парастернальное поле. Границы:
Медиальный край - средняя линия грудины.
Латеральный край - на 4-5 см латеральнее средней линии.
Верхний край - нижний край надподключичного поля.
Нижний край - основание мечевидного отростка грудины.
При облучении нескольких смежных полей расстояние между границами этих полей следует определять в зависимости от выбранного вида энергии излучения.
Размеры поля облучения выбираются индивидуально при предлучевой подготовке с помощью УЗИ, компьютерного томографа, рентгеносимулятора.
Стандартное послеоперационное облучение проводится в режиме обычного фракционирования дозы (РОД 2 Гр, СОД 40 Гр) на молочную железу, грудную стенку и зоны регионарного метастазирования. При наличии в учреждении электронного пучка, у больных, подвергшихся сегментарной резекции, зона послеоперационного рубца (т.е. ложе опухоли) может дополнительно облучаться в дозе 12 Гр.
Адъювантная терапия рака молочной железы
Различные подтипы РМЖ стали ясно распознаваться на основании генетического профиля и иммуногистохимической демонстрации избранных мишеней (Sorlie,2001; Regan,2006). В общей лечебной стратегии подчеркивается первостепенная важность целенаправленной (таргетной) терапии, где это только возможно, хотя назначение дополнительной менее "таргетно-специфической" химиотерапии может потребоваться.
Стала очевидной абсолютная важность своевременной, точной и надежной гистопатоморфологической оценки, включая идентификацию мишеней. Поэтому тесный союз между клиницистами и патоморфологами обеспечит существенное улучшение отдаленных результатов лечения.
Дальнейшее разъяснение терминологии касалось и определения эндокринной чувствительности. Три категории чувствительности, описанные в 2005 году, в сущности остались без изменения, но были изложены определеннее в указаниях 2007 года:
1. Опухоли высоко чувствительные к эндокринотерапии (высокая экспрессия рецепторов эстрогенов (ЭР) и прогестерона (ПР) в большинстве опухолевых клеток).
2. Неполностью (недостаточно) чувствительные к эндокринотерапии опухоли (более низкая экспрессия ЭР и/или ПР).
3. Нечувствительные к эндокринотерапии опухоли (полное отсутствие как ЭР так и ПР).
Степень эндокринной чувствительности варьирует количественно и соотносится с оценкой риска рецидива для решения - достаточно ли будет назначения одной эндокринотерапии. Хотя невозможно определить абсолютный порог высокой эндокринной чувствительности, все же больных, входящих в группу низкого риска (табл.1), можно считать подходящими для одной эндокринотерапии, в то время как дополнительная химиотерапия может потребоваться больным также с высоко эндокринно чувствительными опухолями при наличии промежуточных или высоких факторов риска рецидива, а также больным с недостаточной эндокринной чувствительностью опухоли.
Перитуморальная инвазия сосудов должна быть экстенсивной (т.е. опухолевые эмболы наблюдаются в 2 и более блоках опухоли), чтобы отнести к повышенному риску;
Некоторые маленькие опухоли и гистологические подтипы могут быть отнесены к низкому риску, несмотря на отсутствие экспрессии рецепторов стероидных гормонов (например, медуллярная карцинома, апокриновая карцинома и т.д.);
Уровень экспрессии или амплификации HER2 являются и факторами риска, и, одновременно, терапевтическими мишенями.
Предложенный алгоритм (табл.2) должен помогать в выборе оптимальной терапии в ближайшем будущем.
Определены три категории чувствительности:
1.Высоко чувствительные к эндокринотерапии опухоли. Это опухоли с высокой экспрессией рецепторов обоих рецепторов стероидных гормонов (определяемых приемлемыми иммуно-гистохимическими методами).
2. Недостаточная чувствительность к эндокринотерапии (в классификации 2005 г. обозначавшаяся как неясная эндокринная чувствительность). При этих опухолях наблюдается некоторая экспрессия рецепторов стероидных гормонов, но на низких уровнях, или отсутствие экспрессии одного из рецепторов: ЭР или ПР.
3. Нечувствительные к эндокринотерапии опухоли. Отсутствует экспрессия рецепторов стероидных гормонов. Хотя эта группа ясно определена как нечувствительная к эндокринотерапии, она включает опухоли разного фенотипа (Sorlie, 2003).
HER2- позитивность
Существует две технологии определения НЕR2-позитивности.
Иммуногистохимическая методика - окрашивание (до 3+) более 30% опухолевых клеток.
Альтернативная методика - определение генной амплификации FISH методом (флюоресцентная in situ гибридизация: соотношение HER2-генных копий к центромерам хромосомы 17 более 2.2) или CISH методом (хромогенная in situ гибридизация) (Wolff, 2007).
Уже четко показано в ряде клинических испытаний, что наличие явного иммуногистохимичесиого окрашивания (HER2+++) ассоциируется с чувствительностью к трастузумабу. Теоретически более слабое окрашивание (1+ или 2+) даже при наличии амплификации должно ассоциироваться с меньшей степенью активности трастузумаба. В исследовании №9831 (Perez, 2007) оценивается эта гипотеза, однако необходимо большее число крупных испытаний корреляции между специфическими биологическими маркерами и анти-HER-терапией.
В 2007 г. Панель внесла небольшие изменения в классификацию риска (табл.1).
Перитуморальная сосудистая инвазия повышает категорию риска только в том случае, если она обширная (Colleoni, 2007). Полное отсутствие рецепторов стероидных гормонов и амплификация или повышенная экспрессия HER2 - каждый из этих признаков считается достаточным, чтобы исключить принадлежность к низкому риску, за исключением редких форм опухолей, таких как медуллярная или апокриновая карцинома, обычно не содержащие эти рецепторы.
Как и в 2005 Панель экспертов не приняла так называемый "молекулярный подход типа Qncotype Dx ™", "ген-экспрессионный профиль Мамма Print ™" в качестве достаточно точных тестов определения категории риска. Оба метода пока проверяются в проспективных клинических исследованиях (Sparano, 2006; Bogaerts, 2006).
СПЕЦИФИЧЕСКИЕ ПОДХОДЫ К ВЫБОРУ ЛЕЧЕНИЯ
Местное и регионарное лечение
Хирургические виды лечения, представленные на конференции в Сан-Галлене, в основном касались органосохраняющих операций, технологии обнаружения и удаления сигнальных лимфатических узлов с целью избежать избыточной подмышечной диссекции. Были также представлены обоснования хирургического вмешательства на молочной железе при наличии отдаленных метастазов. Однако эти аспекты хирургического лечения специально не рассматривались панелью экспертов.
Были обсуждены некоторые вопросы лучевой терапии. Решено, что указания ASCO и EUSOMA могут быть использованы в качестве практических рекомендаций планирования послеоперационной лучевой терапии (Recht, 2001; Kurtz, 2002).
Современные стандарты лучевой терапии предполагают использование СТ-сканирующего симулятора планировании лучевой терапии (особенно на лев. половину грудной клетки) и применение техники «минимального лучевого воздействия» на сердце (Korreman, 2006).
Наблюдалось полное согласие экспертов в отказе от лучевой терапии после мастэктомии у больных РМЖ без регионарных метастазов (рNО) с опухолями категории Т1-Т2. В то же время чуть более половины экспертов считают целесообразным проведение лучевого лечения при наличии 4-х и более пораженных лимфоузлов. Данные Оксфордской группы EBCTCG представленные в Сан-Антонио в декабре 2006 г., свидетельствуют о целесообразности лучевого лечения после мастэктомии и у женщин с 1-3 пораженными лимфоузлами.
У больных с вовлеченными лимфатическими узлами рекомендуется включать в объем облучения грудную стенку и надключичную обл. Эксперты согласились, что облучения подмышечной обл. следует избегать, если проведена полная подмышечная диссекция. Большинство экспертов предпочитают избегать лучевой
Терапии (даже после органосохраняющих операций) у пожилых пациентов, которым планируется эндокринотерапия. Лишь несколько членов Панели полагают, что и пожилые больные должны следовать стандартам лучевой терапии, если она показана.
Многие другие "новации" лучевой терапии не были поддержаны экспертами: одновременная (сочетанная) химио-лучевая терапия, "парциальная" лучевая терапия только ложа опухоли, укорочение продолжительности лучевой терапии с гипофранционированием. Не поддержано предложение отсрочки эндокринотерапии до окончания лучевой терапии.
ПРОГРАММА СИСТЕМНОЙ АДЪЮВАНТНОЙ ТЕРАПИИ
Как и в 2005 г. главным решением было определение приемлемой целенаправленной (таргетной) терапии. Для высоко чувствительных и недостаточно чувствительных к эндокринотерапии опухолей выбор гормонального лечения будет зависеть от менопаузального статуса пациента. Могут быть затруднения его определения у пациентов, только что получивших цитотоксическую химиотерапию, когда решается вопрос о назначении ингибиторов ароматазы. Эксперты настояли на обязательном подтверждении постменопаузального статуса до и во время применения ингибиторов ароматазы.
Другие факторы, характеризующие организм, сопутствующие заболевания, также важны при выборе лечения. Например, тромбоэмболия в анамнезе исключает применение тамоксифена. Наличие сопутствующей кардиальной патологии может повлиять на выбор определенных химиотерапевтических средств (антрациклины) или на возможность лечения трастузумабом. Возраст больной и сопутствующая патология могут ограничить применение более интенсивных режимов химиотерапии. Различные виды ожидаемых побочных эффектов могут повлиять на предпочтения пациентов от одной к другой лечебной стратегии.
Эндокринная терапия постменопаузальных больных
Хорошо доказанная высокая эффективность ингибиторов ароматазы третьего поколения (ИА) значительно облегчила выбор подходящего лечения после четверти века довольно успешного использования тамоксифена (Winer, 2005; Coates, 2007; Coombes, 2007; Goss, 2005; Howell, 2005; Jakesz, 2005). Тем не менее, большинство членов Панели полагает, что 5-летнее применение одного тамоксифена остается надежным адъювантным лечением для некоторых категорий больных. Среди стратегий использования ИА панель экспертов высказала явное предпочтение в пользу "последовательной" эндокринотерапии - переключение на ИА после 2-3 лет терапии тамоксифеном.
Существенное меньшинство Панели также поддержало первоначальное использование ИА. И очень небольшое число членов Панели высказались в пользу "проспективной" политики: 5-летнее применение тамоксифена с последующим применением ИА. Для больных уже закончивших 5-летнее лечение тамоксифеном Панель поддерживает последующее дополнительное использование ИА, но только у больных с регионарными метастазами. Первоначальное (up front) применение ИА более приемлемо у больных с высоким риском рецидива или с НЕR 2-позитивным РМЖ. Также целесообразно изначальное применение ИА у пациентов, получающих антидепрессанты класса SSRI.
Панель явно предпочла последовательное, но не одновременное назначение цитотоксической химиотерапии и эндокринотерапии. Общая продолжительность оптимальной адъювантной эндокринотерапии может колебаться от 5 до 10 лет.
Большинство экспертов считает необходимым проверять наличие супрессии овариальной функции у более "молодых" постменопаузальных женщин, хотя время и возраст для такой проверки остаются неясными.
Панель поддерживает необходимость оценки костно - минеральной плотности до назначения ИА и использование кальция и витамина D и, особенно, физических упражнений, снижающих риск костных потерь и симптомов, связанных с использованием ИА.
Эндокринотерапия у пременопаузальных больных
Панель экспертов единогласно приняла в качестве стандарта адъювантной эндокринотерапии пременопаузальных больных РМЖ или -
- назначение тамоксифена в сочетании с подавлением овариальной функции или
- лечение одним тамоксифеном.
Одна супрессия овариальной фукции считается возможной если больная планирует в будущем беременность хотя и отказ от одновременного лечения тамоксифеном не может быть полностью оправдан.
Панель подтверждает назначение гонадотропин-рилизинг гормона (ГРГ) аналога в качестве средства подавления овариальной функции. Значительное большинство экспертов считают хирургическую овариэктомию приемлемым методом. Метод «выключения» яичников зависит от типа заболевания и других обстоятельств. Облучение яичников с целью их подавления большинство экспертов отвергли. Важно знать, что у некоторых пациентов один ГРГ аналог может не полностью подавить овариальную функцию (Jimenz-Gordo, 2006).
Хотя оптимальная продолжительность подавления овариальной функции с помощью аналогов ГРГ остается неясной, все же большинство экспертов полагает, что такое лечение должно продолжаться в течение 5 лет, особенно у больных с ЭР+ РМЖ высокого риска рецидива и/или с HER2 (+) заболеванием (Mauriac, 2007).
Снова без достаточных доказательств большинство экспертов предлагают отложить применение ГРГ аналогов до завершения химиотерапии.
Использование ингибиторов ароматазы (ИА) в качестве единственного средства эндокринотерапии пременопаузальных больных РМЖ считается неприемлемым.
Применение ИА на фоне супрессии овариальной функции в настоящее время проверяется в клинических испытаниях.
А вне клинических испытаний такая комбинация (ИА+ГРГ-аналог) допускается при наличии противопоказаний к применению тамоксифена. Больные, которые были пременопаузальными к моменту установления диагноза, но стали постменопаузальными после химиотерапии или во время адъювантной эндокринотерапии, также могут получать ИА, но прекращение овариальной функции должно быть уточнено до и во время приема ИА, поскольку такое лечение обычно стимулирует эндокринно-овариальную функцию
(Barroso, 2006).
ХИМИОТЕРАПИЯ
Пожалуй, наиболее трудным вопросом при планировании современной адъювантной терапии является отбор пациентов с опухолями высоко или недостаточно эндокринночувствительными, которым кроме эндокринотерапии должна быть назначена и дополнительная химиотерапия. К признакам, свидетельствующим о сомнительной адекватности одной эндокринотерапии, относятся относительно низкая экспрессия рецепторов стероидных гормонов, метастатическое поражение регионарных лимфатических узлов, высокая степень злокачественности или высокий уровень "пролиферативных" маркеров, крупные размеры опухоли и обширная перитуморальная сосудистая инвазия. Предлагаемые молекулярно-генетические технологии (Oncotype DXTM, Mamma printTM) для облегчения выбора терапии не были поддержаны экспертами из-за того, что пока нет убедительных сведений их вклада в планирование терапевтических подходов.
Считается приемлемым широкий спектр химиотерапевтических режимов, но с малым согласием по конкретному "фавориту". Большинство экспертов поддерживает применение антрациклинов у всех пациентов, в том числе и при HER-положительных опухолях.
Панель экспертов считает целесообразным включать ДНК-повреждающие препараты у больных с "трижды негативными" опухолями (ЭР-, ПР-, НЕR2-) (James,2007). Комбинации циклофосфамида, 5-фторурацила и антрациклинов (CAF, CEF, FEC, FАС) пользуются широкой поддержкой Панели, также как и комбинация антрациклинов и циклофосфамида с последующим применением паклитаксела или доцетаксела. Лишь немногие члены Панели поддержали химиотерапию повышенной плотности (dose - dense), а высокодозную химиотерапию, требующую поддерживающего применения стволовых клеток периферической крови, категорически отвергли.
В целом Панель допускает применение "менее интенсивной" химиотерапии (4 курса по схеме АС или 6 курсов по схеме СМF) у больных с высоко эндокринночувствительными опухолями, но с высоким риском рецидива или у больных с недостаточно эндокринночувствительными опухолями и НЕR 2-негативным заболеванием. Другие режимы также считаются подходящими для этой группы пациентов, включая схему САF и комбинацию доцетаксела с АС (схема TAC).
Большинство членов Панели считает более короткую продолжительность химиотерапии (12 - 16 недель) подходящей для пожилых больных, а раннее начало такой терапии особенно важно для больных с рецептор-негативными опухолями (ЭР-/ПР-). При этом пожилым больным с достаточной ожидаемой продолжительностью жизни следует предлагать стандартную химиотерапию. Хотя члены Панели высоко оценивают значение гематопоэтических факторов у больных с фебрильной нейтропенией, лишь немногие из них поддерживают их рутинное применение. Сообщается о повышенном риске острого лейкоза у пожилых пациентов получавших гематопоэтические факторы (Hershman, 2007).
Однако эти сведения получены не из рандомизированных испытаний, а в проспективных исследованиях таких осложнений не отмечено.
В табл.3 кратко представлены рассмотренные выше лечебные подходы и концепции.
В 2007 г онкологи имели две терапевтические мишени для целенаправленной (таргетной) терапии: рецепторы стероидных гормонов (ЭР/ПР) и НЕR 2. В планировании лечения риск рецидива заболевания играет второстепенную роль, хотя и величина риска должна учитываться у больных с эндокринно чувствительными опухолями при определении показаний к дополнительной химиотерапии (до эндокринотерапии).
Больные с высокочувствительными к эндокринотерапии опухолями, особенно при отсутствии других неблагоприятных прогностических признаков (низкий и промежуточный риск рецидива, НЕR2-) могут успешно получать только эндокринотерапию, в то время как при высоком риске рецидива могут нуждаться в дополнительной химиотерапии.
Решения о дополнительной химиотерапии должны основываться на оценке степени эндокринной чувствительности опухоли, факторов риска, а также предпочтений самой больной. Эксперты подчеркивают, что не существует абсолютных правил при обосновании решения о лечении, которое остается предметом дискуссии между пациентом и лечащим врачом.
Предоперационная системная терапия
Клинически часто приходится встречаться со сложнейшим выбором лечения больных местнораспространенным РМЖ. Удельный вес таких опухолей колеблется от 5% до 40%. Обоснованиями для назначения неоадъювантной системной терапии МРРМЖ являются:
1. Высокая вероятность скрытого (микрометастатического) распространения.
2. Возможность сократить объем хирургического вмешательства в пределах «чистых» хирургических краев.
3. Возможность оценить клинический ответ на терапию in vivo.
4. Доступность точной патоморфологической оценки степени регрессии опухоли.
5. Возможность специальных исследований биопсийного опухолевого материала до, во время и после завершения первичного системного лечения.
Целями данного вида системного лечения являются:
1. Добиться регресса опухоли и провести радикальное местно-регионарное лечение.
2. С учетом крайне неблагоприятного прогноза у этой группы пациентов с помощью системной терапии добиться улучшения отдаленных результатов лечения.
Схема проведения неоадъювантного системного лечения:
Маммография, УЗИ, трепан-биопсия с определением уровня ЭР, ПР, Her 2/neu. 4 курса неоадъювантной химиотерапии - операция - 4 курса адъювантной химиотерапии. При отсутствии эффекта после 4 курсов неоадъювантной химиотерапии необходимо сменить схему химиотерапии.
Исходя из уже рутинного применения такого лечения при крупных опухолях, большинство членов Панели поддержали использование предоперационной системной терапии (включая химиотерапию и/или эндокринотерапию при ЭР+ опухолях) для улучшения хирургического лечения, в том числе органосохраняющего лечения РМЖ (Kaufmann, 2006; Semiglazov, 2007) Оценка величины ответа на неоадъювантное лечения может служить (по мнению некоторых членов Панели) основанием назначения такого же лечения и в адъювантных режимах. Большинство членов Панели поддержали также включение трастузумаба в программы предоперационного лечения больных с НЕR 2-положительным РМЖ.
Табл.1. Определение категорий риска у больных с операбельными формами РМЖ
. Сан-Галлен, 2007.
| Категория риска | |
| Низкий риск |
Отсутствие пораженных лимфоузлов (р NО) и все нижеследующие признаки: р Т ≤2 см и степень злокачественности (G 1) и Экспрессия ЭР и ПР и Нет повышенной экспрессии или амплификации HER 2/neu Возраст≥ 35 лет |
| Промежуточный риск |
Отсутствие пораженных лимфоузлов (р NО) и по крайней мере один из следующих признаков: р Т> 2 см или Наличие экстенсивной перитуморальной инвазии сосудов или Повышенная экспрессия или амплификация НЕR 2/neu Возраст < 35 лет |
|
Наличие одиночных регионарных метастазов (1-3 вовлеченных л/у) Экспрессия ЭР+ /ПР+ , Нет повышенной экспрессии или амплификации НЕR2/neu |
|
| Высокий риск |
Наличие одиночных регионарных метастазов (1-3 вовлеченных л/у и отсутствие экспрессии рецепторов стероидных гормонов (ЭР-ПР-) или |
| Наличие 4 и более пораженных лимфатических узлов |
Табл.2.Планирование адъювантного лечения рака молочной железы.
Сан-Галлен, 2007.
|
Высокочувствительные к эндокринотерапии |
Недостаточно эндокринно чувствительны |
Нечувствительные к эндокринотерапии |
|
| HER (-) |
Эндокринотерапия, дополнительно химиотерапия для группы высокого риска рецидива |
Эндокринотерапия, дополнительно химиотерапия для промежуточного и высокого риска рецидива |
Химиотерапия |
| HER (+++) |
Эндокринотерапия + трастузумаб+* Химиотерапия** |
Эндокринотерапия + Трастузумаб + Химиотерапия |
Трастузумаб + Химиотерапия |
*Трастузумаб (Герцептин®) не рассматривается как стандарт лечения у женщин с опухолями менее 1 см и без метастатических лимфоузлов (р NО), особенно у женщин с высоко эндокринночувствительльными опухолями.
**Имеющиеся данные клинических испытаний не позволяют рекомендовать трастузумаб без предшествующей или сопутствующей химиотерапии.
Табл.3. Адъювантное лечение в зависимости от терапевтических мишеней и категорий риска
. Сан-Галлен, 2007.
| HER 2 (-) | HER 2 (+++) | |||||||||||
|
Высокоч. эндокрин. чувствит. |
Неполн. чувств. к эндокрин. |
Нечувст. к эндокрин. терапии |
Высокоч. эндокрин. чувствит |
Неполн. чувств. к эндокрин. |
Нечувст. к эндокрин. терапии |
|||||||
| Низкий риск | э | э | э | э | ||||||||
|
Проме- жуточ- ный риск |
х→ |
х→ |
х→ ээ |
х→ ээ |
x | x |
х→ э+т |
х→ э+т |
х→ э+т |
х→ э+т |
х+т | х+т |
|
х→ |
х→ |
Х→ |
Х→ ЭЭ |
Х→ ЭЭ |
x |
х→ э+т |
х→ э+т |
х→ э+т |
х→ э+т |
х+т | х+т | |
| Высокий риск |
хэ |
хэ |
хэ |
хэ |
х+т | х+т | ||||||
|
х→э |
х→э | х→э | х→э | х | х |
х→ э+т |
х→ э+т |
х→ э+т |
х→ э+т |
х+т х+т |
х+т х+т |
|
Х- химиотерапия
Э- Эндокринотерапия
Т- трастузумаб (Герцептин)
Адъювантное лечение больных РМЖ в соответствие с чувствительностью к эндокринотерапии
ИА - ингибиторы ароматазы
ХТ - химиотерапия
Там - Тамоксифен
СОФ - супрессия овариальной функции (хирургическое, лучевая терапия,
Консервативная)
АС - антрациклин + циклофосфан
CEF, FEC - циклофосфан + эпирубицин + 5-фторурацил
CAF - антрациклин + циклофосфан + 5- фторурацил
Тах - таксаны
Let - летразол
Ехе - экземестан
Ana - анастразол
ЛЕЧЕНИЕ ПРИ РАЗЛИЧНЫХ СТАДИЯХ РМЖ
0, I стадия
1. Органосохраняющее лечение.
После органосохраняющей операции с учетом уровня экспрессии ЭР, ПР, Her-2/neu, назначается один из видов системного лечения. При отсутствии необходимости проведения системного лечения, возможно назначение лучевой терапии. Облучение молочной железы осуществляется с помощью фотонного излучения (6 МэВ) линейного ускорителя или гамма-излучения 60Со-установки (1,25 МэВ) с двух тангенциально расположенных полей, имеющих целью обеспечить максимально гомогенное облучение железы. РОД 2 Гр, СОД 60 Гр. Послеоперационная зона дополнительно облучается в дозе 12 Гр (по 2 Гр). Предпочтительно облучение электронным пуском.
2. Радикальная мастэктомия.
При всех вышеперечисленных локализациях I стадии заболевания возможно выполнение радикальной мастэктомии с восстановлением формы железы или без восстановления (по желанию пациентки).
Системное лечение предусматривает: химиотерапию у больных до 50 лет при инвазивных формах, гормонотерапию тамоксифеном у постменопаузальных больных с рецептор положительными опухолями в течение 5 лет. Больным младше 50 лет с сохраненной менструальной функцией: двухсторонняя овариэктомия или LHRH-аналоги ежемесячно в течение 2 лет на фоне приема тамоксифена.
Больным с отрицательными ЕР, ПР - ПХТ (CMF или CAF) гормонотерапия не проводится.
Схемы химиотерапии при 0 и I стадиях:
CMF Bonadonna regimen
Метотрексат 40 мг/м*2 в/в 1 дн.
5ФУ 600 мг/м*2 в/в 1 дн.
Повторять каждые 3 недели 6 циклов
Циклофосфан 100 мг/м*2 перорально 1-14 дн.
5ФУ 600мг/м*2 в/в 1 и 8 дн.
Преднизолон 40 мг/м*2 перорально 1и 14 дн.
Повторять каждые 4 недели 6 циклов.
Доксорубицин 60мг/м*2 в/в 1 дн.
Циклофосфан 600мг/м*2 в/в 1 дн.
II стадия
Лечение, идентичное таковому при I стадии, однако у больных с N0, но с наличием неблагоприятных прогностических признаков (возраст до 35 лет, отрицательные гормональные рецепторы, положительный Her 2-neu статус) в послеоперационном периоде, кроме всей молочной железы, при локализации опухоли во внутренних квадрантах или центральной зоне, а также у всех больных с N+ (при метастатическом поражении трех и менее подмышечных лимфатических узлов) дополнительно облучаются парастернальная и надключичная зоны со стороны основного очага.
Послеоперационная ЛТ проводится в режиме классического фракционирования дозы (РОД 2 Гр, СОД 30 Гр) после выполнения органосохраняющей операции и проведения системной терапии. Послеоперационная зона дополнительно облучается в дозе 12 Гр (по 2 Гр).
У больных с N+ при поражении четырех и более подмышечных лимфатических узлов и/или при прорастании опухолью капсулы лимфатического узла, кроме оставшейся молочной железы, облучается парастернальная, надподключично-подмышечная зона со стороны поражения.
ВСЕ пациенты со II стадией должны получать адъювантную системную химиотерапию (CMF, AC, ТАС, АС+Т, FAC, CАF, FЕC, А+ CMF).
При +ER тамоксифен в течение 5 лет.
При -ER - химиотерапия.
Больным с положительным Her 2-neu - трастузумаб по 8 мг/кг в 1 день, каждый 21 день по 4 мг\кг
Схемы химиотерапии:
циклофосфан 100 мг/м*2 перорально 1-14 дн.
5ФУ 600 мг/м*2 в/в 1 и 8 дн.
повторять каждые 28 дн.
метотрексат 40 мг/м*2 в/в 1 и 8 дн.
5ФУ 600мг/м*2 в/в 1 и 8 дн.
повторять каждые 28 дн.
повторять каждые 21-28 дн.
5ФУ 500 мг/м*2 в/в 1 и 8 дн.
доксорубицин 50 мг/м*2 в/в длительная инфузия 72 часа 1-3 дн.
циклофосфан 500 мг/м*2 в/в 1 дн.
повторять 21, если восстановлены гематологические показатели.
Таксотер 75 мг/м*2 в/в 1 дн.
Доксорубицин 50 мг/м*2 в/в 1дн.
Циклофосфан 500 мг/м*2 в/в 1 дн.
повторять каждые 21 дн.
Циклофосфан 600 мг/м*2 в/в 1дн.
5ФУ 600 мг/м*2 в/в 1дн.
Повторять каждые 21-28 дн.
Доксорубицин 60 мг/м*2 в/в 1 дн.
Циклофосфан 600 мг/м*2 в/в 1 дн.
Повторять каждые 3-4 недели в зависимости от восстановления гематологических показателей.
доксорубицин 60 мг/м*2 в/в 1дн.
циклофосфан 600 мг/м*2 в/в 1 дн. Х 4 цикла.
продолжать паклитаксел 175 мг/м*2 в/в в тчение 3-х часовой инфузии 1 раз в 3 недели 4 цикла.
Доксорубицин 60 мг/м*2 в/в 1дн.
Циклофосфан 600 мг/м*2 в/в 1 дн Х 4 цикла.
Продолжать доцетаксел 75 мг/м*2 в/в 1 раз в 3 недели 4 цикла.
Циклофосфан 75 мг/м*2 перорально 1-14 дн.
Эпирубицин 60 мг/м*2 в/в 1 дн.
5ФУ 500 мг/м*2 в/в 1 и 8 дн. каждый месяц 6 циклов.
Доксорубицин 75 мг/м*2 в/в 1 дн каждые 3 недели 4 цикла.
Циклофосфан 600 мг/м*2 в/в 1дн.
Метотрексат 40 мг/м*2 в/в 1 и 8 дн.
5ФУ 600 мг/м*2 в/в 1 и 8 дн.
Каждые 3 недели повторять 8 циклов.
При IIА стадии общие воздействия назначают в соответствии с табл. 4.
Таблица 4. Отсутствие метастазов в подмышечных лимфатических узлах
|
Менструальный статус |
Низкий риск |
Промежуточный и высокий риск |
|
Гормоночувствительные опухоли |
||
|
Менструирующие |
Тамоксифен золадекс или диферелин |
Химиотерапия химиотерапия + тамоксифен (при выключении функции яичников) |
|
Постменопауза |
Тамоксифен ИА |
Тамоксифен или химиотерапия + Тамоксифен или ИА |
|
Гормонорезистентные опухоли |
||
|
Менструирующие |
Химиотерапия |
|
|
Постменопауза |
Химиотерапия |
|
Больным с положительным Her 2-neu - трастузумаб по 8 мг/кг в 1 день, каждый 21 день по 4 мг\кг в течение 1 года. У больных репродуктивного возраста с ЭР (-) и ПР(-) статусом в сочетании с ПХТ (таксаны или СМF, исключая антрациклины). У пациенток постменопаузального возраста с ЭР(+) и ПР(+) статусом в сочетании с ИА, при ЭР (-) и ПР(-) статусе необходимо проводить терапию в сочетании с ПХТ (таксаны или СМF, исключая антрациклины).
У женщин в пременопаузе при наличии 8 и более метастатических лимфатических узлов после завершения 6 курсов ПХТ и продолжающейся менструальной функции показано выполнение двусторонней овариэктомии или выключение функции яичников назначением агонистов релизинг-гормона ЛГГ (гизерелин - 3,6 мг подкожно в области брюшной стенки каждые 28 дней в течение 2 лет, трипторелин по 3,75 мг каждые 28 дней в течение 2 лет) на фоне приема тамоксифена по 20 мг в сутки в течение 5 лет. При прекращении менструальной функции после 6 курсов ПХТ назначают тамоксифен по 20 мг в сутки в течение 5 лет.

Больным с положительным Her 2-neu - трастузумаб по 8 мг/кг в 1 день, каждый 21 день по 4 мг\кг, в течение 1 года. У больных репродуктивного возраста с ЭР (-) и ПР(-) статусом в сочетании с ПХТ (таксаны или СМF, исключая антрациклины). У пациенток постменопаузального возраста с ЭР(+) и ПР(+) статусом в сочетании с ИА, при ЭР (-) и ПР(-) статусе необходимо проводить терапию в сочетании с ПХТ (таксаны или СМF, исключая антрациклины).
Оперативное вмешательство через 3 недели после окончания лечения в объеме РМЭ по Мадену, радикальной резекции молочной железы, органосохраняющей или реконструктивно-пластической операции.
Оперативное лечение
. Оперативное пособие выполняется по общепринятой методике в объеме радикальной мастэктомии (по Madden, Patey). Объем хирургического вмешательства (вариант мастэктомии) определяется распространенностью опухолевого процесса. Во всех случаях показано удаление регионарных лимфатических узлов трех уровней: подмышечных, подключичных, подлопаточных с их последующей маркировкой. Опухоль подлежит маркировке в соответствии с размерами и локализацией по квадрантам молочной железы.
Возможно одномоментное или отсроченное выполнение реконструктивно-восстановительной операции (по желанию пациентки).
Послеоперационная лучевая терапия
. Послеоперационная ЛТ проводится в режиме классического фракционирования дозы (РОД 2 Гр, СОД до эквивалентной дозы 60 Гр). Поля облучения: надподключичное, подмышечное, парастернальное, грудная стенка (при рТ3, 4).
61. Эритроцитарная масса
цитологическая или гистологическая верификация диагноза, общий анализ крови (6 показателей), общий анализ мочи, кровь на б/химию (9 показателей), кровь на коагулограмму, электрокардиография, флюоро-гра-фия или R-графия легких, УЗИ молочных желез, регионарных зон, печени, органов малого таза, маммография. Дуктография, магнитно-резонансная томография, компьютерная томография молочных желез, определение уровня гормонов (ЭР -, ЭР +, Her-2-neu), апоптоз, СА15-3 по возможности и по показаниям.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1. В.Ф. Семиглазов, В.В. Семиглазов, К.Ш. Нургазиев. Обоснование стандартов лечения рака молочной железы., 362 стр., Алматы, 2007г. 1. Barroso G,Menqcal g. Felix H. Roias-Ruis J.C. et al. Comparison of the efficacy of the aromatase inhibitor letrozole and clomiphene citrate as adjuvants to recombinant folliclestimulating hormone in controlled ovarian hyperstimulation: a prospective, randomized, blinded clinical trial. //Fertil Steril .- 2006.- Vol 86p.1428-1431 2. Bogaerts J, Cardoso F, Buyse M, et al. Gene signature evaluation as a prognostic tool: challenges in the design of the MINDACT trial.//Nat Clin Pract Oncol .-2006.- Vol .3: p.540-551 3. Clarke CA, Glaser SL. Recent declines in hormone therapy utilization and breast cancer incidence: clinical and population-based evidence. // J Clin Oncol.- 2006 .-Vol.24.p 49 4. Coates AS, Keshaviah A, fthurlimann B, et al. Five years of letrozole compared with tamoxifen as initial adjuvant therapy for postmenopausal women with endocrine-responsive early breast cancer: update of study BIG 1-98// J Clin Oncol .-2007 -Vol. 25 p.486-492 5. Colleoni M, Rotrnensz N, Peruzzotti G, et al. Prognostic role of the extent of peritumoral vascular invasion in-operable breast cancer. Ann Oncol .-2007 (accepted for publication) 6. Coombes RC, Kilburn LS, Snowdon CF, et al. Survival and safety of exemestane versus tamoxifen after 2-3 years" tamoxifen treatment (Intergroup Exemestane Study): a randomised controlled trial. // Lancet.- 2007.- Vol.349.p.1110-1117 7. Goldhirsch A, Glick JH, Gelber RD et al. Meeting highlights: international expert consensus on the primary therapy of early breast cancer.//Ann Oncol.-2005.-Vol.16.p.1569-1583 8. Goldhirsch A; Cda^es AS, Qelber RD et al. First-select the target: better choice of adjuvant treatments for breast cancer patients. //Ann Oncol.-2006.-Vol. 17 p.1772-1776 9. Goss PE, Ingle JNJ Martino S, et al. Randomized trial of letrozole following tamoxifen as extended adjuvant therapy in receptor-positive breast cancer: updated findings from NCIC CTG MA.17. // JNCI Cancer Spectrum.-2005.- Vol.97.p.1262-1271 10. Howell A, Cuzick J, Baum M, et al. Results of the ATAC (Arimidex, Tamoxifen, Alone or in Combination) trial after completion of 5 years" adjuvant treatment for breast cancer. // Lancet.- 2005.- Vol 365.p.60-62 11. Jakesz R, Jonat W, Gnant M, et al. Switching of postmenopausal women with endocrineresponsive early breast cancer to anastrozole after 2 years" adjuvant tamoxifen: combined results of ABCSG trial 8 and ARNO 95 trial. // Lancet.- 2005.- Vol 366.p.455-462 12. James CR, Ouinn JE, Mullan PB et al. BRCA1, a Potential predictive biomarker in the treatment of breast cancer //Oncologist.-2007.-Vol 2.p. 142-150 13. Jimenez-Gordo AM. De Las Heras B. Zamora P. et al.: Failure of Goserelin ovarian* ablation in premenopausal women with breast cancer: two case reports. //Gynecol Oncol .- 2000. - Vol 76 p.126-127 14. Joensuu H, Kellokumpu-Lehtinen PL, Bono P, et al. Adjuvant docetaxel or vinorelbine with or without trastuzumab for breast cancer. // N Engl J Med .- 2006.- Vol 354. p.809-820 15. Kaufmann M, Hortobigyi GN, Goldhirsch A, : et al. Recommendations from an international expert panel on the use of neoadjuvant (primary) systemic treatment of operable breast cancer: an update// J Clin Oncol .- 2006.-Vol 24p.1940-1949 16. Korreman SS. Pedefsen AN. Aarup LR et"al. Reduction of cardiac and pulmonary complication probabilities after breathingadapted radiotehrapv for breast cancer. Int J Radiot //Oncol Biol Phvs .-2006.- Vol 65.p.1375-1380 17. Kurtz J. EUSOMA Working Party. The curative role of radiotherapy in the treatment of operable breast cancer. //Eur J Cancer.-2002.- Vol 38.p.1961-1974 18. Mauriac L, Keshaviah A. Debled M Mouridsen H et al. Jtedictors of early relapse in postmenopausal women with hormone receptor-positive breast cancer in the BIG 1-98 trial//Ann Oncol.- 2007.- Vol. 14 p.320-327 19. Perez EA. Combining adjuvant chemotherapy with biological therapy. St. Gallen. .- //Breast.-2007 .- Vol.16 (Suppl): p105-111 20. Piccart-Gebhart MJ, Procter M, Leyland-Jones В et al. Trastuzumab after Adjuvant Chemotherapy in HER2-Positive Breast Cancer. //N Engl J Medi -2005.-Vol.353p.1659-1672, 21. Recht A. Edge SB. Splin LJ. Robinson PSet al. Postmastectomy radiotherapy:" clinical practice guidelines of,the American Society of Clinical Oncology//. J Clin Oncology.- 2001 - Vol 19.p.1539-69 22. Regan MM, Viale G, Mastropasqua MG, et al. Re-evaluating adjuvant breast cancer trials: assessing hormone receptor status by immunohistochemical versus extraction assays. //JNCI Cancer Spectrum.-2006-Vol. 98 p.1571-1581 23. Romond EH, Perez EA, Bryant J et al. Trastuzumab plus Adjuvant Chemotherapy for Operable HER2-Positive Breast Cancer. // N Engl J Med.-2005.-Vol. 353 p.1673-1684 24. Semiglazov V.F., Semiglazov V.V. Dashyan G.A. et.al. Phase 2 Randomized trial of primary endocrine therapy versus chemotherapy in postmenopausal patients with estrogen receptor-positive breast cancer// Cancer.-2007-Vol 110.-p. 244-254 25. Slamon D, BCIRG 006 II interim analysis. San Antonio Breast Cancer Symposium, 2006. http://www.bcirg.org/Internet/BCIRG+at+SABCS+2006/default.htm 26. Sorlie T, Tibshirani R, Parker J, et al. Repeated observation of breast tumor subtypes in independent gene expression data sets. // Proc Natl Acad Sci U S A .- 2003.- Vol.100p.8418- 8423 27. Sorlie T., Perou CM, Tibshirani R et al. Gene expression patterns of breast carcinomas distinguish tumor subclasses with clinical implications. // Proc Natl Acad Sci U S A .-2001.- Vol. 98 p. 10869-10874 28. Sparano JA. TAILOR: trial assigning individualized options for treatment. // Clin Breast Cancer.- 2006.- Vol.7:p347-350 29. Winer EP, Hudis C, Burstein HJ, et al. American Society of Clinical Oncology technology assessment on the use of aromatase inhibitors as adjuvant therapy for postmenopausal women with hormone receptor-positive breast cancer: status report 2004. //J Clin Oncol.- 2005.- Vol 23: p.619-629. 30. Wolff AC, Hammond ME, Schwartz JN, et al. American Society of Clinical Oncology/College of American Pathologists Guideline Recommendations for Human Epidermal Growth Factor Receptor 2 Testing in Breast Cancer// Arch Pathol Lab Med.-2007.- Vol.131p.18.
Информация
Мухамбетов С.М., НЦ онкологии
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.
Пациенткам с чувствительными к гормонам злокачественными новообразованиями груди показана комплексная терапия. Выбор конкретной схемы зависит от возраста онкобольной, стадии заболевания, особенностей метастазирования и может включать следующие виды лечения:
Хирургическое удаление пораженных тканей.
С учетом распространенности процесса и вовлечения в него лимфатических узлов выполняют резекцию молочной железы. По объему такая операция бывает частичной (лампэктомия), в пределах квадранта (квадрантэктомия), секторальной, полной (мастэктомия), тотальной (удаление железы с лимфоузлами, грудными мышцами, сосудами, ребрами) или паллиативной (при запущенных формах рака). Вмешательство проводят с использованием скальпеля или кибер-ножа, обеспечивающего дополнительное облучение тканей гамма-лучами.
Лучевая терапия.
До операции назначается для уменьшения объема опухоли и отека окружающих ее тканей. В послеоперационном периоде применяется для предупреждения рецидива гормонозависимого рака. Радиотерапия после хирургического вмешательства прямо показана при обнаружении раковых клеток в лимфатических узлах. При неоперабельных формах заболевания она замедляет рост новообразования и позволяет продлить жизнь пациентки. Зону и терапевтическую дозу облучения рассчитывают с учетом площади распространения процесса и состояния больной.
Химиотерапия.
Направлена на уничтожение активно размножающихся клеток, уменьшение размеров неоплазии, профилактику рецидива. К химиопрепаратам чувствительна как опухолевая ткань, так и другие активно пролиферирующие клетки (костного мозга, иммунной системы, волосяных фолликулов, эпидермиса). Цитостатики обычно назначают женщинам репродуктивного возраста и пациенткам с увеличенными регионарными лимфоузлами. В пре- и постменопаузе при низком риске метастазирования этот метод не показан.
Гормонотерапия.
Поскольку этот вид рака молочных желез чувствителен к гормонам, в его лечении с хорошим эффектом применяют препараты, действующие на гормональные рецепторы клеток карциномы. Лекарственные средства, блокирующие синтез или функцию половых гормонов, рекомендованы при предоперационной подготовке к удалению опухолей размерами больше 5 см и после выполнения операции при других формах заболевания. В репродуктивном возрасте возможно проведение оофорэктомии. Применение гормонотерапии улучшает прогноз выживаемости на 25%.
Чтобы уменьшить психологические и эстетические проблемы, возникающие в связи с частичным, полным или тотальным удалением молочной железы, проводятся реконструктивно-пластические операции. Они бывают отсроченными, выполняемыми по завершении всех этапов лечения, и одномоментными, производимыми сразу же после резекции груди. Для улучшения течения послеоперационного периода пациентке показана коррекция диеты, медикаментозная профилактика осложнений (назначение препаратов кальция для предупреждения остеопороза, гепатопротекторов). При выраженных эмоциональных расстройствах оправдана консультация психиатра, назначение антидепрессантов и анксиолитиков.